Иммуновоспалительное заболевание почек с преимущественным поражением клубочков с вовлечением в процесс в той или иной степени и других почечных структур в зависимости от типа морфологического повреждения и клинической формы - это острый гломерулонефрит у детей. В этой статье мы расскажем про патогенез, клинические рекомендации, способы диагностики, а также о том, как проводится лечение болезни у ребенка.
Патогенез
Установлена высокая частота встречаемости антигенов HLA В12, В17, В35, DR5, DR7. Причем носительство гена В12 особенно характерно для больных с нефротическим синдромом.
Показана возможность развития гломерулонефрита при ряде наследственно обусловленных аномалий иммунитета: гомозиготность дефицита С6 и С7 фракций комплемента, дисфункции Т-клеток, наследственный дефицит антитрдмбина. Неполноценность Т-клеточного иммунитета приводит к нарушению репарации отдельных частей нефрона с дальнейшим изменением их антигенной структуры и образованием иммунных комплексов, которые локализуются на пораженных участках базальной мембраны клубочков почек.
Предрасполагающие факторы:
- отягощенная наследственность в отношении инфекционно-аллергических заболеваний,
- повышенная восприимчивость в семье к стрептококковым инфекциям,
- наличие у ребенка хронических очагов инфекции в миндалинах, зубах, перенесенные рожистые воспаления, стрептодермии,
- носительство гемолитического стрептококка в зеве, на коже.
Этиология
В этиологии острого гломерулонефрита играет роль бета-гемолитический стрептококк группы А, чаще серотипы 4 и 12,18,29,49. Указанные серотипы стрептококков содержат М-протеин, близкий по составу к М-протеину базальной мембраны клубочков почек. Возможна в этиологии роль L-форм стрептококка. Провоцирующим фактором может быть вирусная инфекция, особенно у детей-носителей гемолитического стрептококка.
Наиболее достоверно о стрептококковой природе заболевания свидетельствует повышение титров антител к различным токсическим субстанциям стрептококков: стрептолизину О, стрептокиназе, гиалуронидазе, анти-ДНК-азе В, нейраминидазе, а также повышение циркулирующих иммунных комплексов (ЦИК), содержащих стрептококковые антигены.
Антигены стрептококка осаждаются в гломерулах во время острой фазы стрептококковой инфекции. Через 10-14 дней наступает иммунный ответ организма ребенка, в течение которого происходит связывание антистрептококковых антител с антигеном и образование циркулирующих иммунных комплексов (ЦИК) и их осаждение в клубочках почек. Далее происходит взаимодействие иммунных комплексов с системой комплемента с высвобождением его компонентов С3а, С5а и участие их в повреждении базальной мембраны клубочков почки. Активация мембраноатакующим комплексом (С5в-С9) тромбоцитов (секреция серотонина, тромбоксана В), макрофагов (секреция фосфолипидов и арахидоновой кислоты), активация мезангиальных клеток (секреция протеаз, фосфолипаз, свободных радикалов кислорода, активация хемотаксических факторов, приводящая к изменению биоэнергетического потенциала базальной мембраны клубочков почек и повреждению клеток эндотелия с высвобождением тромбогенных субэндотелиальных слоев).
В патогенезе активация фибринолитической системы при остром гломерулонефрите приводит к накоплению фибрина в клубочках почек, а активация кининовой системы к усилению воспалительного процесса. Тромбоциты подвергаются агрегации, а повышение уровня фактора Виллебранда и активация кининовой системы вызывают нарушение микроциркуляции.
Нарушения в фосфолипидном составе мембран эритроцитов ведут к функциональной дестабилизации клеточных мембран, играющих существенную роль в происхождении гематурии, а система эндотелинов (сосудосуживающих пептидов, действующих на почечную и внутриклубочковую гемодинамику) приводит к развитию внутриклубочковой гипертензии.
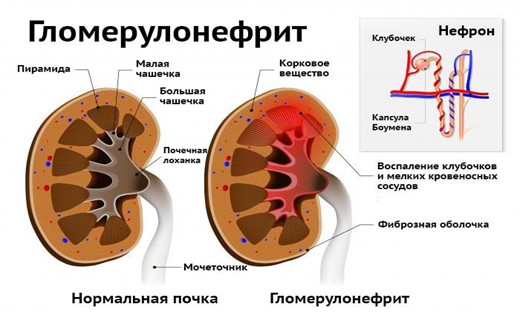
Острый гломерулонефрит у детй - морфология
Морфологическая картина оценивается как эндокапиллярный диффузный пролиферативный гломерулонефрит, который проходит несколько стадий – экссудативную, экссудативно-пролиферативную, пролиферативную и стадию остаточных явлений, которые могут сохраняться несколько месяцев.
При электронной микроскопии биоптата на эпителиальной стороне базальной мембраны капилляров клубочков почек выявляются «горбы» (IgG и СЗ фракция комплемента). Они сохраняются до 4-6 нед. Выявление «горбов» – важный и достоверный диагностический признак острого постстрептококкового гломерулонефрита.
Клинические рекомендации об остром гломерулонефрите
Заболевание развивается приблизительно через 10 – 14 дней после перенесенного острого стрептококкового заболевания (ангины, скарлатины, стрептодермии) или после охлаждения.
Выделяют две группы симптомов: экстраренальные и ренальные.
Экстраренальные симптомы заболевания:
- симптомы интоксикации – недомогание, плохой аппетит, вялость, тошнота, бледность, субфебрильное повышение температуры тела;
- острого гломерулонефритотечный синдром – пастозность, небольшие отеки утром на лице, а вечером – на голенях и в области лодыжек;
- острого гломерулонефритгипертензионный синдром – головная боль, тахикардия, систолический шум на верхушке, повышение АД, изменение зрения.
Гипертензия бывает в 60 – 70% случаев заболевания. У мальчиков и девочек дошкольного и младшего школьного возраста гипертензия отмечается реже, чем у старших школьников. У ребенка с гипертензией отмечают ряд изменений при осмотре глазного дна: сужение и утолщение стенок артерий, гиперемия и отек соска зрительного нерва, мелкие кровоизлияния.
Тяжесть течения нефрита широко варьирует; существуют легкие формы, которые обнаруживаются случайно, другие же начинаются крайне тяжелыми симптомами и уже в первые дни болезни угрожают жизни ребенка. Родители обычно замечают отеки, мочу цвета ржавчины или же значительное уменьшение количества мочи. В других случаях обращаться у врачу родителей побуждают общие жалобы ребенка: головная боль, боли в пояснице, рвота, плохое самочувствие, бледность. Хотя и редко, но бывает, что ребенок направляется в клинику в бессознательном состоянии из-за развившейся эклампсии для лечения.
Ренальные симптомы:
Боли в области поясницы (из-за растяжения капсулы почек) или в области живота;
Изменение цвета (покраснение, цвета мясных помоев) и помутнение мочи;
Азотемия;
Мочевой синдром – олигурия, гематурия, протеинурия, цилиндрурия.
- Олигурия – это уменьшение диуреза на 50 – 80% или менее 300 мл/м2 в сутки, в крови у больных – гиперкалиемия, гипермагниемия, гиперхлоремия.
- Протеинурия при остром гломерулонефрите не превышает 1 г/л в сутки и отмечается от нескольких дней до 2 недель.
- Гематурия - бывает во всех случаях болезни. Причиной является разрыв сосудов клубочков и диапедез эритроцитов через поврежденную базальную мембрану.
- Цилиндрурия – единичные гиалиновые цилиндры могут встречаться в моче здоровых детей, наличие эритроцитарных цилиндров – признак нефрита, а зернистых – показатель тяжести поражения почек.
Признаки
Острый гломерулонефрит у детей имеет циклическое течение и нефритический синдром. Через 2 - 3 нед. после перенесенной стрептококковой инфекции появляется одутловатость лица и отек нижних век, пастозность голеней и стоп. Может быть олигурия, диурез восстанавливается через 3 - 5 дней, особенно при своевременной диагностике и лечении.
Гипертензия
Отмечается повышение артериального давления, тахикардия, приглушение тонов сердца с довольно быстрой обратной динамикой. Особенностью гипертензии при остром гломерулонефрите является в большинстве случаев умеренное повышение систолического и диастолического давления, что связано с анатомо-физиологической особенностью сосудов: большая ширина просвета (чем младше ребенок, тем более выражена). При циклическом течении гипертензия непродолжительна.
При исследовании мочи отмечаются высокие цифры оптической плотности мочи, протейнурия (до 1-1,5 г/сут.), гематурия от 10-15 до 50-100 эритроцитов в поле зрения, могут быть эритроцитарные цилиндры. Эритроцитурия особенно выражена в первые недели заболевания. Функция почек: на высоте заболевания и при образовании отеков отмечается снижение клубочковой фильтрации по эндогенному креатинину в первые 1-2 нед. болезни.
Отеки
Основные симптомы, определяющие клинику острого гломерулонефрита – это отеки, гематурия и протейнурия, гипертензия. Механизм образования отеков – снижение клубочковой фильтрации, повышение реабсорбции натрия, в результате чего происходит увеличение объема циркулирующей крови, затем задержка жидкости и натрия в тканях, повышение продукции антидиуретического гормона усиливает задержку жидкости.
Гематурия связана с повышенной проницаемостью стенки клубочков. Гипертензия обусловлена активацией ренин-ангиотензин-альдостероновой системы.
Осложнения: анурия, эклампсия и сердечная недостаточность.
Диагностика
Диагноз острого гломерулонефрита устанавливают на основании клинического и лабораторно-инструментального исследования.
При обследовании проводят:
- анализы мочи (при необходимости – пробу Адисса – Каковского или Нечипоренко);
- пробу Зимницкого, пробу Реберга;
- ежедневное определение диуреза и количества выпитой жидкости, взвешивание пациента;
- посевы мочи;
- ежедневное измерение АД;
- определение содержания в сыворотке крови креатинина, мочевины, хлоридов, калия, натрия, общего белка и белковых фракций и др.;
- осмотр глазного дна;
- УЗИ почек, избирательно – ренографию, урографию и др.
Критерии диагностики острого гломерулонефрита:
- наличие предшествующей стрептококковой инфекции,
- латентный период после инфекции 2-3 нед.,
- острое начало, характерная клинико-лабораторная картина нефритического синдрома (отеки, гипертензия, гематурия),
- нарушение функции почек кратковременное в острый период,
- обнаружение в сыворотке крови ЦИК, низкого уровня СЗ фракции комплемента,
- эндокапиллярный диффузный пролиферативный гломерулонефрит, «горбы» на эпителиальной стороне базальной мембраны капилляров (IgG и СЗ фракция комплемента).
Критерии активности болезни:
- повышенные титры стрептококковых антител (антистрептолизина, антистрептокиназы),
- снижение фракций комплемента СЗ, С5, повышение уровня ЦИК,
- повышение содержания С-реактивного белка, в крови лейкоцитоз, нейтрофилез, повышение СОЭ,
- активация системы гемостаза (гиперагрегация тромбоцитов, гиперкоагуляционные сдвиги),
- стойкая лимфоцитурия,
- ферментурия – выделение с мочой трансаминидазы,
- повышенный уровень экскреции с мочой хемотаксических факторов.
Возможные осложнения острой фазы постстрептококкового нефрита:
- острая почечная недостаточность, анурия встречается редко,
- почечная эклампсия у детей старшего возраста – высокая артериальная гипертензия, нарастающая головная боль, тошнота, рвота, брадикардия, затем наступает двигательное беспокойство, потеря сознания, судороги тонического и клонического характера, развивается кома, встречается чаще в подростковом возрасте.
- острая сердечная недостаточность и отек легкого встречаются редко.
Лечение
Чтобы вылечить острый гломерулонефрит у детей, показан режим в остром периоде постельный 3-4 нед. до исчезновения экстраренальных симптомов и улучшения ренальных.
Диета при остром гломерулонефрите
Диета бессолевая 7-10 дней, далее до 3-4 г. Ограничение белка при достаточной калорийности пищи. Белок назначается из расчета 0,5 г/сут или 50% от возрастной нормы на 7 дней, далее 1-1,5 г/кг для школьников, 1,5 - 2,0 г для дошкольников. Далее назначается стол 7а по Певзнеру. Во время отечного синдрома суточное количество жидкости определяется по диурезу предыдущего дня с добавлением 300-400 мл на экстраренальные потери.
Этиологическая терапия
- Для лечения острого гломерулонефрита у детей назначают анабиотики – пенициллин, ампициллин или амоксиклав (при отсутствии аллергии к пенициллину). При указании на аллергию к препаратам пенициллинового ряда назначается эритромицин или другие макролиды. Курс антибиотиков 10 дней, при наличии хронических очагов инфекции проводят повторные курсы.
- Для улучшения микроциркуляции назначаются дезагреганты: курантил (2-3 мг/кг) в три приема, трентал (5 мг/кг) 3 раза в сутки, тиклид, тиклопедин (0,25 г 2 - 3 раза) внутрь, агапурин (0,05-0,1 г).
- Чтобы провести лечение острого гломерулонефрита используются десенсибилизирующие средства – тавегил, кларитин, терален, диазолин, пипольфен, димедрол на протяжении 1 мес со сменой препарата каждые 7 - 10 дней.
- Диуретики при небольших отеках не назначаются для лечения, т.к. сами по себе отеки играют белковосберегающую роль.
- В случаях стойкой гипертензии назначаются гипотензивные средства – ингибиторы ангиотензинпревращающего фермента, регулирующие системную и локальную почечную гемодинамику.
- Чтобы вылечить острый гломерулонефрит можно использовать козаар – антагонист рецепторов ангиотензина II. Курс, которым лечат острый гломерулонефрит - 4 нед. Доказано снижение протеинурии, замедление темпов прогрессирования процесса в почках на фоне лечения ингибиторами ангиотензинпревращающего фермента.
Терапия в стационаре
В острый период лечение острого гломерулонефрита у детей проводится в стационаре. Оно должно быть крайне щадящим.
Альтернативная терапия
Базисная АГТТ:
- Противовоспалительная терапия: «Ренель», «Солидаго композитум», «Траумель С»;
- Режим: при экстраренальных симптомах и макрогематурии – строгий постельный режим, тепло на область поясницы. Расширение режима лечения – при ликвидации гипертензии, отеков и уменьшении гематурии;
- Диета (стол № 7) включает ограничение жидкости, исключение поваренной соли с постепенным добавлением ее в рацион. Пища должна быть витаминизированной, легкоусваиваемой, богатой калием;
- Антибактериальная терапия – проводят не менее 2 курсов антибактериального лечения острого гломерулонефрита (антибиотики не должны обладать нефротоксичным действием);
- Витаминотерапия;
- Антиоксидантная терапия;
- Консервативная санация очагов инфекции.
Этиотропная терапия: «Ангин-Хеель С», «Энгистол», «Грипп-хеель».
Дренирующая терапия: «Лимфомиозот».
Симптоматическая терапия: «Кралонин», «Нервохеель», «Ангио-Инъель», «Гастрикумель».
Прогноз лечения благоприятный. В 85-90% случаев наблюдается выздоровление, переход в хронический нефрит встречается редко. Одним из основных факторов прогрессирования являются тубулоинтерстициальные изменения:
- снижение оптической плотности мочи,
- лейкоцитурия,
- снижение функции осмотического концентрирования,
- повышение экскреции с мочой фибронектина – при очаговом поражении 0,040 г/сут, при диффузном 0,250 г/сут,
- УЗИ-документированное наличие гипертрофированных почечных пирамид,
- резистентность к патогенетической терапии.
Диспансерное наблюдение
После выписки из стационара пациент, прошедший лечение ОГ, направляется в местный санаторий для больных с заболеваниями почек. После выписки из санатория наблюдение за ребенком осуществляет педиатр и врач-нефролог – на первом году 1 раз в месяц, на втором – 1 раз в квартал. Осмотр ЛОР-врача и стоматолога 1 раз в 6 мес. Во время любого интеркуррентного заболевания обязательно исследование мочи, измерение артериального давления.
Диспансерное наблюдение проводится в течение 5 лет. К концу этого срока необходимо комплексное обследование с проведением функциональных почечных проб в стационаре или диагностическом центре. При отсутствии отклонений от нормы по результатам исследования ребенка можно считать выздоровевшим и снять с диспансерного учета.
Профилактика
Своевременная диагностика и лечение стрептококковых заболеваний. Лечение ангины не менее 10 дней антибиотиками. Санация хронических очагов инфекции. Анализ мочи после острой ангины и обострения хронического тонзиллита на второй-третьей неделях после стрептококковых инфекций с целью ранней диагностики возможного заболевания острым гломерулонефритом.
Теперь вы знаете патогенез острого гломерулонефрита, симптомы и способы лечения заболевания у ребенка. Здоровья вашим детям!

