Острое инфекционное заболевание, вызываемое коклюшной палочкой, передающееся воздушно-капельным путем - это коклюш (Pertussis). Из этой статьи вы узнаете основные причины и симптомы коклюша у детей, о том, как проводится лечение коклюша у детей, и какие меры профилактики вы можете проводить, чтобы оградить своего ребенка от этого заболевания.

Причины коклюша у детей
Впервые коклюш описан в XVI в., в XVII в. Т. Sidenham предложил настоящее название заболевания. В нашей стране большой вклад в изучение коклюша внесли Н. Максимович-Амбодик, С. В. Хотовицкий, М. Г. Данилевич, А. Д. Швалко.
Возбудитель коклюша у детей
Возбудитель коклюша и его симптомов - грамотрицательная, гемолитическая палочка, неподвижная, не образующая капсул и спор, неустойчивая во внешней среде. Коклюшная палочка образует экзотоксин (коклюшный токсин, лимфоци-тозстимулирующий фактор), имеющий основное значение в патогенезе.
Возбудитель коклюша имеет 8 агтлютиногенов, ведущие - 1, 2, 3. Агглютиногены - полные антигены, на которые в процессе заболевания образуются антитела (агглютанины, комплементсвязывающие). В зависимости от наличия ведущих агтлютиногенов выделяют четыре серотипа коклюшной палочки (1, 2, 0; 1, 0, 3; 1, 2, 3 и 1,0,0). Серотипы 1, 2,0 и 1,0,3 чаще выделяют от привитых, больных легкими и атипичными формами заболевания, серотип 1, 2, 3 - от непривитых, больных тяжелыми и среднетяжелыми формами.
В антигенную структуру коклюшной палочки также входят:
- филаментозный гемагглютинин и протективные агглютиногены (способствуют бактериальной адгезии);
- аденилатциклазный токсин (определяет вирулентность);
- трахеальный цитотоксин (повреждает эпителий клеток дыхательных путей);
- дермонекротоксин и гемолизин (участвуют в реализации местных повреждающих реакций);
- липополисахарид (обладает свойствами эндотоксина);
- гистаминсенсибилизирующий фактор.
Почему ребенок заболел коклюшем?
Источником инфекции коклюша являются больные (дети, взрослые) как типичными, так и атипичными формами. Больные атипичными формами коклюша представляют особую эпидемиологическую опасность в семейных очагах при тесном и длительном контакте (матери и ребенка). Источником могут быть также бактерионосители коклюшной палочки. Больной коклюшем является источником инфекции с 1-го по 25-й день лечения коклюша (при условии проведения рациональной антибактериальной терапии).
Механизм передачи: капельный. Путь передачи - воздушно-капельный. Заражение происходит при тесном и достаточно длительном контакте с больным (коклюшная палочка распространяется на 2-2,5 метра).
Индекс контагиозности - 70-100%.
Заболеваемость, возрастная структура коклюша. Симптомы коклюша появляются у мальчиков и девочек различного возраста, в том числе новорожденных. Максимальный уровень заболеваемости коклюшем наблюдается в возрастной группе 3-6 лет.
Сезонность симптомов коклюша: для коклюша характерны: осенне-зимний подъем с максимальной заболеваемостью в ноябре-декабре и весенне-летний спад с минимальной заболеваемостью в мае-июне.
Периодичность симптомов коклюша: подъем заболеваемости коклюшем регистрируется через 2-3 года.
Иммунитет после перенесенного коклюша стойкий; повторные заболевания отмечаются на фоне иммунодефицитного состояния и требуют лабораторного подтверждения.
Летальность при лечении коклюша в настоящее время низкая.
Патогенез коклюша
Входными воротами является слизистая оболочка верхних дыхательных путей. Коклюшные микробы распространяются бронхогенным путем, достигая бронхиол и альвеол. Бактериемии у больных коклюшем не бывает.
Основная роль в патогенезе при лечении коклюша принадлежит экзотоксину, который оказывает выраженное влияние на весь организм и, прежде всего, на дыхательную, сосудистую, нервную, иммунную системы. Коклюшный токсин вызывает спазм бронхов и повышение тонуса периферических сосудов кожи; возникает генерализованный сосудистый спазм, который приводит к артериальной гипертензии. Коклюшный токсин, обладая аденозиндифосфатрибо-зилтрансферазной активностью, оказывает влияние на внутриклеточный обмен, обусловливая развитие вторичного Т-иммунодефицитного состояния.
Основные признаки коклюша у ребенка
Коклюшная палочка, продукты ее жизнедеятельности вызывают длительное раздражение рецепторов афферентных волокон блуждающего нерва, импульсы с которых направляются в центральную нервную систему, в частности, дыхательный центр. Ответным симптомом является кашель (по типу безусловного рефлекса), который вначале имеет характер обычного трахеобронхиального.
Патогномоничный симптом коклюша - приступообразный судорожный кашель - обусловлен тонической судорогой дыхательной мускулатуры.
Постоянные импульсы с рецепторов эпителия дыхательных путей в продолговатый мозг приводят к формированию в нем застойного очага возбуждения, характеризующегося признаками доминанты по А. А. Ухтомскому. Формирование доминантного очага происходит уже в начале заболевания (в предсудорожном периоде), однако наиболее ярко его симптомы проявляются в судорожном периоде лечения, особенно на 2 - 3-й неделе.
Симптомы коклюша у детей
У малышей первых месяцев жизни типичных симптомов кашля может не быть, после нескольких кашлевых толчков наступает не судорожный вдох, а задержка или остановка дыхания. Симптомы цианоза (посинения кожи) могут быть первым симптомом коклюша у малышей. У них часто происходят различные осложнения заболевания - ателектазы (слипания альвеол), воспаление легких и поражение мозга.
Как проявляется коклюш у детей?
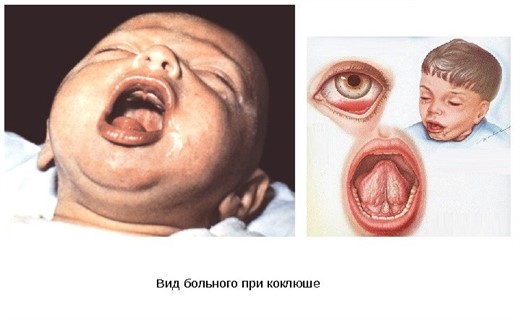
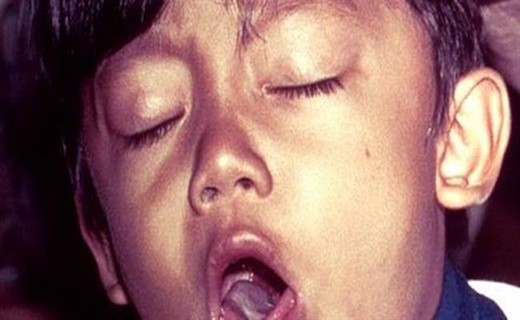
В разгар заболевания лицо у ребенка одутловатое, веки отечны - это основной симптом. Это объясняется тем, что при судорожном вдохе нарушается приток крови к сердцу из верхней полой вены, повышается венозное давление. Кожа бледная, имеет симптомы легкой синюшности. Нарушение проницаемости мелких сосудов - капилляров приводит к повышению мелкоточечных кровоизлияний (петехий) на коже верхней части туловища, на шее и лице. Возможны кровоизлияния в конъюнктиву глаза. На уздечке языка иногда образуется долго не заживающая язвочка, что может быть симптомом коклюша, в связи с травматизацией ее во время кашля. В легких часто выявляется повышенная воздушность, непостоянные сухие и влажные хрипы. У некоторых детей отмечается симптом повышения артериального давления, учащение сердечных сокращений. Это чаще бывает в тяжелых случаях и при развитии осложнений.
Период разрешения длится 1 - 3 недели. Уменьшается частота и тяжесть приступов, кашель теряет свой типичный характер, исчезает рвота. Постепенно проходят все симптомы коклюша. Общая продолжительность лечения коклюша составляет 5 - 12 недель. Коклюш у грудных детей может протекать в легкой (частота приступов 10-15 в сутки), среднетяжелой (частота приступов 15-25 в сутки) и тяжелой форме (частота приступов в сутки более 30).
Стадии коклюша у ребенка
Коклюш обычно делят на несколько стадий, который имеют свои отличительные особенности. Первая стадия – это катаральная, которая растягивается примерно на срок от одной до двух недель. Здесь все симптомы в прямом смысле напоминают грипп. Кашель при этом является несильным, но зато постоянным.
Выделяют также пароксизмальную стадию коклюша, которая продолжается от двух до четырех недель, при этом сопровождается сильными приступами спастического кашля вплоть до рвоты, судороги и цианоза. У маленьких детей даже наблюдается по окончании приступа достаточно долгий и утомительный инспираторный стридор, который происходит из-за спазмов в области гортани.
При коклюше помимо кашля наблюдается еще и такой симптом, как достаточно частая рвота, которая мешаем равномерно осуществлять прием пищи.
Когда речь заходит о стадии выздоровления от кашля при коклюше, то там нужно учесть, что она идет от четырех до шести недель. Безусловно, здесь уже четко выраженный кашель постепенно начинает угасать, однако не исключенные резкие приступы, которые возникают под воздействием раздражителей, например, дым от сигарет.
Клиническая картина коклюша
Типичные формы коклюша (с приступообразным судорожным кашлем) характеризуются симптомами цикличности течения. Инкубационный период коклюша продолжается от 3 до 14 дней (в среднем 7-8 дней).
Предсудорожный период лечения коклюша колеблется от 3 до 14 дней. Характерны следующие клинико-лабораторные симптомы:
- постепенное начало; удовлетворительное состояние больного;
- нормальная температура тела;
- сухой навязчивый постепенно усиливающийся кашель (основной симптом!);
- усиление кашля, несмотря на проводимую симптоматическую терапию;
- отсутствие других катаральных симптомов;
- отсутствие патологических (аускультативных и перкуторных) данных в легких;
- типичные гематологические изменения - лейкоцитоз с лимфоцитозом (или изолированный лимфоцитоз) при нормальной СОЭ;
- выделение коклюшной палочки из слизи с задней стенки глотки.
Симптом коклюша у ребенка - приступ кашля
Период приступообразного судорожного кашля при коклюше продолжается от 2-3 нед. до 6-8 нед. и более. Приступ кашля представляет следующие друг за другом дыхательные толчки на выдохе, прерываемые свистящим судорожным вдохом - репризом, возникающим при прохождении воздуха через суженную голосовую щель (вследствие ларингоспазма). Заканчивается приступ отхождением густой, вязкой, стекловидной слизи, мокроты или рвотой. Приступу может предшествовать симптомы (чувство страха, беспокойство, чиханье, першение в горле и др.) Приступы кашля могут быть кратковременными или продолжаться 2-4 мин. Возможны пароксизмы - концентрация приступов кашля на коротком отрезке времени.
При типичном кашле характерен такой вид больного коклюшем: лицо краснеет, затем синеет, становится напряженным, набухают кожные вены шеи, лица, головы; отмечается слезотечение. Язык высовывается из ротовой полости до предела, кончик его поднимается кверху. В результате трения уздечки языка о зубы и ее механического перерастяжения происходит надрыв или образование язвочки. Надрыв или язвочка уздечки языка-патогномоничный симптом коклюша. Вне приступа кашля сохраняется одутловатость и пастозность лица больного, отечность век, бледность кожи, периоральный цианоз; возможны субконъюнктивальные кровоизлияния, петехиальная сыпь на лице и шее.
Характерно постепенное развитие симптомов с максимальным учащением и утяжелением приступов судорожного кашля на 2-й нед. лечения судорожного периода; на 3-й нед. лечения коклюша выявляются специфические симптомы и осложнения, на 4-й нед. лечения - неспецифические осложнения на фоне развития вторичного иммунодефицита.
Симптомы коклюша в судорожном периоде
В судорожном периоде имеются выраженные симптомы изменения в легких: при перкуссии отмечается тимпанический оттенок, укорочение в межлопаточном пространстве и нижних отделах. Аускультативно над всей поверхностью легких выслушиваются сухие и влажные (средне- и крупнопузырчатые) хрипы. Характерным при коклюше является изменчивость симптомов: исчезновение хрипов после кашля и появление вновь через короткий промежуток времени. Рентгенологические симптомы: горизонтальное стояние ребер, повышенная прозрачность легочных полей, низкое расположение и уплощение купола диафрагмы, расширение легочных полей, усиление легочного рисунка. Возможно развитие ателектазов, которые чаще локализуются в области 4-5 сегментов легких.
Симптомы коклюша в периоде обратного развития
Период обратного развития (ранней реконвалесценции) продолжается от 2 до 8 нед. Кашель теряет типичный характер, возникает реже и становится легче. Улучшается самочувствие и состояние ребенка, исчезают симптомы рвоты, нормализуется сон и аппетит больного коклюшем. Период реконвалесценции (поздней) продолжается от 2 до 6 мес. В это время сохраняется симптомы повышенной возбудимости ребенка, возможны следовые реакции (возврат приступообразного судорожного кашля при наслоении интеркуррентных заболеваний).
Основные симптомы доминантного очага при коклюше
Повышенная возбудимость дыхательного центра и способность суммировать раздражения (иногда достаточно незначительного раздражителя для возникновения приступа судорожного кашля);
Способность специфического симптома ответа на неспецифический раздражитель: любые раздражители (болевые, тактильные и др.) могут приводить к возникновению судорожного кашля;
Возможность иррадиации возбуждения на соседние центры:
- рвотный (ответной реакцией является рвота, которой нередко заканчиваются приступы судорожного кашля);
- сосудистый симптом (ответной реакцией является повышение артериального давления, спазм сосудов с развитием острого расстройства мозгового кровообращения и отека головного мозга);
- центр скелетной мускулатуры (с ответной реакцией в виде тонико-клонических судорог) при лечении коклюша;
- стойкость (длительно сохраняется активность);
- инертность (сформировавшись, очаг периодически ослабевает и усиливается);
- возможность перехода доминантного очага в состояние парабиоза (состоянием парабиоза дыхательного центра объясняются задержки и остановки дыхания у больных коклюшем).
Важное значение в лечении коклюша имеют гемодинамические нарушения в ЦНС, изменение иммунореактивности макроорганизма и кальциевого обмена.
Формы коклюша у детей
Атипичные формы коклюша у детей
- Абортивная форма коклюша - период судорожного кашля начинается типично, но очень быстро заканчивается (в течение недели).
- Симптомы стертой формы коклюша - у ребенка в течении всего заболевания сохраняется сухой навязчивый кашель, приступообразный судорожный кашель отсутствует.
- Бессимптомная - клинические проявления коклюша отсутствуют, но имеется высев возбудителя и/или нарастание титров специфических антител в крови. Транзиторное бактерионосительство - высев коклюшной палочки при отсутствии клинических проявлений заболевания и без нарастания титров специфических антител в динамике исследования. Бактерионосительство при лечении наблюдается редко (в 0,5-1,5% случаев).
Атипичные формы коклюша чаще отмечаются у взрослых и привитых детей. По тяжести выделяют:
- легкие,
- среднетяжелые,
- тяжелые формы коклюша.
Легкая форма коклюша у детей
При легкой форме число приступов судорожного кашля за сутки составляет 8-10; они непродолжительные. Рвоты не бывает, симптомы кислородной недостаточности отсутствуют. Состояние больных коклюшем удовлетворительное, самочувствие не нарушено, аппетит и сон сохранены. Изменения в анализе крови отсутствуют или количество лейкоцитов не превышает 10-15,0 х 109кл/л, содержание лимфоцитов - до 70%. Как правило, осложнений при лечении коклюша не бывает.
Среднетяжелая форма коклюша у детей
Среднетяжелая форма коклюша характеризуется наличием симптомов: приступов судорожного кашля до 15-20 раз в сутки, они продолжительные и выраженные. В конце приступа наблюдается отхождение вязкой густой слизи, мокроты и, нередко, рвота. Общее состояние больных коклюшем нарушается: дети капризные, вялые, плаксивые, раздражительные, неохотно вступают в контакт. Аппетит снижается, уплощается весовая кривая; сон беспокойный, прерывистый. Во время приступа кашля появляется периоральный цианоз. Даже вне приступа кашля отмечается одутловатость лица, отечность век. Изменения в гемограмме выражены - лейкоцитоз до 20-25,0 х Ю9 кл/л, лимфоцитоз до 80%. Нередко возникают осложнения, как специфического, так и неспецифического характера.
Тяжелая форма коклюша у детей
При тяжелой форме число приступов судорожного кашля за сутки достигает 25-30 и более. Симптомы приступов тяжелые, продолжительные, как правило, заканчиваются рвотой; наблюдаются пароксизмы. Отмечаются резко выраженные симптомы кислородной недостаточности - постоянный периоральный цианоз, акроцианоз, цианоз лица, бледность кожи. Наблюдается одутловатость лица, пастозность век, нередко возникают геморрагии на коже шеи, плечевого пояса, возможны кровоизлияния в склеры глаз. Резко нарушается сон и аппетит, снижается весовая кривая. Больные становятся вялыми, раздражительными, адинамичными, плохо вступают в контакт. Нередко обнаруживают патогномоничный для коклюша симптом при лечении - надрыв или язвочку уздечки языка. Изменения в гемограмме резко выражены: лейкоцитоз достигает 30-40,0 х х 109 кл/л и более, лимфоцитоз - до 85% и более. Характерно возникновение симптомов угрожающих жизни осложнений (остановка дыхания, нарушение мозгового кровообращения).
Классификация коклюша у детей
По типу:
Типичные.
Атипичные:
- абортивная;
- стертая;
- бессимптомная;
- транзиторное бактерионосительство.
По тяжести:
- Легкая форма.
- Среднетяжелая форма.
- Тяжелая форма.
Критерии тяжести:
- выраженность симптомов кислородной недостаточности;
- частота и характер приступов судорожного кашля;
- наличие рвоты после судорожного кашля;
- состояние ребенка в межприступном периоде;
- выраженность отечного синдрома;
- наличие специфических и неспецифических осложнений;
- выраженность гематологических изменений.
По течению (по характеру):
Гладкое.
Негладкое:
- с осложнениями;
- с наслоением вторичной инфекции;
- с обострением хронических заболеваний.
Диагностика коклюша у детей
Опорно-диагностические симптомы коклюша в предсудорожный период:
- контакт с больным коклюшем или длительно кашляющим (ребенком, взрослым);
- постепенное начало болезни;
- нормальная температура тела;
- удовлетворительное состояние и самочувствие ребенка;
- сухой, навязчивый, постепенно усиливающийся кашель;
- усиление кашля, несмотря на проводимую симптоматическую терапию;
- отсутствие других катаральных явлений;
- отсутствие патологических аускультативных и перкуторных данных в легких.
Опорно-диагностигеские симптомы коклюша в судорожный период лечения
- характерный эпиданамнез;
- приступообразный судорожный кашель (патогномоничный симптом);
- отсутствие других катаральных явлений;
- нормальная температура тела;
- удовлетворительное самочувствие больного (в межприступный период);
- характерный внешний вид больного (пастозность век, одутловатость лица);
- наличие признаков кислородной недостаточности;
- надрыв или язвочка уздечки языка (патогномоничный симптом);
- выраженные патологические аускультативные и перкуторные данные в легких.
Лабораторная диагностика коклюша у детей
Бактериологический метод - выделение Bordetella pertussis из слизи задней стенки глотки. Посев проводят на среду Борде-Жангу (картофельно-глицериновый агар с добавлением крови и пенициллина с целью подавления кокковой флоры) или КУА (казеиново-угольный агар). Забор материала осуществляют до начала антибактериальной терапии при лечении коклюша, не ранее, чем через два часа после еды. Метод более информативен в ранние сроки заболевания (до 2-й нед. периода спазматического кашля).
Серологический метод диагностики коклюша
Серологический метод (используют РА, РПГА) – исследуют кровь на 1 – 2-й и 3 – 4-й неделях периода судорожного кашля, диагностический титр 1:80; иммуноферментный анализ (ИФА) – на 1-4-й неделях периода судорожного кашля.
Применяют для диагностики коклюша на поздних сроках или эпидемиологического анализа (обследование очагов). Диагностический титр при однократном обследовании - 1: 80; наибольшее значение имеет нарастание титра специфических антител в парных сыворотках. Методом иммуноферментного анализа при коклюше определяют в крови антитела класса IgM (в ранние сроки) и IgG (в поздние сроки болезни). С помощью экспресс-методов (иммунофлюоресцентный, латексной микроагглютинации) выявляют антигены коклюшной палочки в слизи с задней стенки глотки. Высокоспецифичным является молекулярный метод - ПЦР (полимеразная цепная реакция).
Экспресс-методы (материалом для исследования является слизь с задней стенки глотки) используются в предсудорожном и 1-2-й неделях периода судорожного кашля: иммунофлюоресцентный (РИФ), реакция латексной микроагглютинации, ИФА, молекулярно-биологический (ПЦР).
Гематологический метод диагностики коклюша
В крови выявляют лейкоцитоз с лимфоцитозом (или изолированный лимфоцитоз) при нормальной СОЭ. Дифференциальная диагностика в предсудорожном периоде дифференциальную диагностику необходимо проводить с паракоклюшем, ОРВИ, корью, бронхитом, пневмонией (табл. 5), в судорожном периоде - заболеваниями, протекающими с синдромом коклюшеподобного кашля (RS-инфекцией, муковисцидозом и др.), а также с аспирацией инородного тела.
Лечение коклюша у детей
Если вы обнаружили симптомы коклюша у своего малыша, то это вы можете сделать сами:
- Обязательно вызовите детского врача для уточнения диагноза. Действительно ли это коклюш?
- Лечение антибиотиками хотя и не изменит ход болезни, но гарантирует, что через 10 дней ваш ребенок не будет заразен при контакте, и другие дети снова смогут играть с ним. Конечно, иммунитета на всю жизнь при этом не достигается. К сожалению, пока нет эффективных медикаментов против интенсивных приступов кашля.
- Присутствие отца и (или) матери, разговорами с ребенком отвлекающие его от этих мучительных приступов, пока еще является самым существенным и полезным средством для преодоления этой болезни в раннем детском возрасте.
Антибиотики для лечения коклюша у детей
Лечение больных коклюшем комплексное, этиопатогенетическое зависит от тяжести и периода болезни, возраста и преморбидного состояния детей. Терапия больных при неотложных состояниях:
При остановках дыхания:
- освободить ребенка от одежды, стесняющей дыхание;
- освободить полость рта от мокроты, рвотных масс, слизи;
- подготовить больного к проведению искусственного дыхания (немного запрокинуть голову, фиксировать язык);
- проводить искусственное дыхание «рот в рот» или «рот в нос»;
- при отсутствии эффекта от проводимой терапии интубировать и подключить к аппарату ИВЛ. После восстановления дыхания подключить глюкокортикостероидную, дегидратационную, противосудорожную терапию.
При судорогах:
- вводить противосудорожные препараты (седуксен) в/м или в/в в дозе 1 мг/кг/сут;
- дегидратационная терапия – лазикс (фуросемид) в/м, в/в в дозе 1-3 мг/кг/сут 1 – 2 раза; сернокислая магнезия в дозе 0,2 мл 25% раствора на 1 кг массы тела;
- препараты кальция – глюконат кальция в дозе 2-2,5 мг/кг;
- по показаниям: гидрокортизон – 5-10 мг/кг/сут 3 раза; преднизолон в дозе 2-5 мг/кг/сут.
При носовом кровотечении:
- больному придать положение полусидя, голову опустить вниз;
- на область носа положить пузырь со льдом;
Лечение больных коклюшем в периоде реконвалесценции:
- Витаминно-минеральные комплексы (лайфпак юниор+, лайфпак сеньор, мистик, гипер, пассилат, мега, детокс+, бьюти, хромвитал+, биск, эктиви)
- Пробиотики (биовестин-лакто, линекс и др.)
- Растительные адаптогены (элеутерококк, аралия, женьшень) или неспецифические иммуномодуляторы (дибазол, нуклеинат натрия)
- Ноотропы в сочетании с препаратами, улучшающими мозговое кровообращение (кавинтон, пантогам)
Диспансерному наблюдению подлежат:
- реконвалесценты тяжелых форм коклюша независимо от возраста;
- дети, перенесшие заболевание коклюш первого года жизни с неблагоприятным преморбидным фоном (поражение ЦНС и др.);
- реконвалесценты осложненных форм коклюша (поражение бронхолегочной системы и др.)
Частота осмотров специалистами:
- педиатром-инфекционистом – через 2, 6 и 12 мес. после выписки;
- пульмонологом – через 2 и 6 мес.;
- невропатологом – через 2, 6 и 12 мес. (с проведением НСГ, ЭЭГ по показаниям).
Как лечить коклюш у детей?
Госпитализации при лечении коклюша подлежат:
- больные тяжелыми формами;
- пациенты с угрожающими жизни симптомами (нарушение мозгового кровообращения и ритма дыхания);
- больные среднетяжелыми формами с негладким течением, неблагоприятным преморбидным фоном, обострением хронических заболеваний;
- дети раннего возраста.
По эпидемиологическим показаниям при лечении коклюша госпитализируют детей из закрытых детских учреждений (независимо от тяжести заболевания) и семейных очагов. В отделении для больных коклюшем при лечении необходимо строго соблюдать противоэпидемические мероприятия с целью предупреждения возникновения внутрибольничных инфекций.
Режим при лечении щадящий (уменьшение отрицательных психоэмоциональных нагрузок) с обязательными индивидуальными прогулками. Диета при лечении симптомов коклюша - обогащенная витаминами, соответствующая возрасту. При тяжелых формах больных рекомендуется кормить чаще и меньшими порциями; после рвоты детей докармливают.
Этиотропная терапия при лечении коклюша
При легких и среднетяжелых формах для лечения назначают эритромицин, рокситромицин (рулид), азитромицин (сумамед), аугментин, бакампициллин внутрь в возрастных дозировках в течение 5-7 дней;
При тяжелых формах болезни и невозможности приема препаратов через рот (повторная рвота, дети грудного возраста и др.) антибиотики для лечения назначают внутримышечно (гентамицин, ампициллин и др.)
Средства для лечения коклюша у детей
При лечении кашля при коклюше люди используют именно антибиотики и терапию свежего воздуха, но это еще не все. К сожалению, нет таких лекарств, которые хоть как-то облегчали приступообразный кашель при коклюше, поэтому назначенные врачом средства многие родители игнорируют, но неверный подход. Поймите, что процедура лечения кашля при коклюше достаточно затяжная в данной ситуации, поэтому лекарства принесут плоды со временем.
Применять при кашле в лечении коклюша придется и отхаркивающие средства, которые конечно не смогут помочь вам проще эти порывы кашля, вызванные коклюшем, но зато от осложнений вы себя уж точно застрахуете. Если не принимать этих мер для лечения кашля при коклюше, то можно нарваться еще и на воспаление легких.
Патогенетическая терапия для лечения коклюша
- Противосудорожные и нейролептики (седуксен, фенобарбитал, аминазин, пипольфен - в возрастных дозировках);
- Успокаивающие средства (настойка валерианы, настойка пустырника);
- Дегидратационная терапия (диакарб и/или фуросемид);
- Спазмолитики - микстура с белладонной (экстракт белладонны 0,015 с 5% раствором глюконата кальция - 100,0 мл);
- Противокашлевые и разжижающие мокроту препараты - туссин плюс, бронхолитин, либексин, тусупрекс, пакселадин, синекод;
- При наличии аллергических проявлений - кларитин, дипразин, супрастин.
Всем больным для лечения коклюша показаны витамины (С, Р, В6, Bi, A, E) с микроэлементами.
При тяжелых формах коклюша применяют для лечения глюкокортикоиды (преднизолон из расчета 2-3 мг/кг/сут. курсом 3-5 дней), оксигенотерапию, препараты, улучшающие мозговое кровообращение (кавинтон, трентал и др.).
Симптоматическая терапия для лечения симптомов коклюша включает отсасывание слизи из верхних дыхательных путей, аэрозолетерапию, физиотерапевтические процедуры, массаж, дыхательную гимнастику. В периоде реконвалесценции назначают иммуностимулирующие средства (метацил, дибазол, нуклеинат натрия, элеутерококк, эхинацея) для лечения.
Диспансерному наблюдению подлежат:
- Реконвалесценты тяжелых форм коклюша независимо от возраста;
- Дети первого года жизни с неблагоприятным преморбидным фоном (поражение ЦНС и др.);
- Реконвалесценты осложненных форм коклюша (поражение бронхолегочной системы и др.).
Частота осмотров специалистами:
- Педиатр-инфекционист - через 2, 6 и 12 мес. после выписки;
- Пульмонолог - через 2 и 6 мес.;
- Невропатолог - через 2, 6 и 12 мес., (с проведением ЭЭГ по показаниям).
Лечение коклюша у грудных детей
Лечение коклюша у грудных детей проводят только в стационаре в связи с высоким риском развития осложнений. Важно обеспечить малыша прогулками на свежем воздухе, что уменьшит частоту симптомов кашля при коклюше. Необходимо тщательно следить за чистотой помещения при лечении коклюша, оберегать малыша от общения с детьми, имеющими другие инфекции. В спазматическом периоде при наличии симптомов рвоты при коклюше важно кормить малыша несколько чаще, не изменяя объема суточного рациона. Можно докармливать после рвоты.
Медикаментозное лечение коклюша у малышей грудного возраста включает антибиотикотерапию.
Лечение коклюша у ребенка в домашних условиях
Инкубационный и предсудорожный периоды при лечении укорочены до 1-2 дней, период судорожного кашля удлинен до 6-8 нед. Преобладают тяжелые и среднетяжелые формы заболевания. Приступы кашля могут быть типичными, однако репризы и высовывания языка наблюдаются реже и выражены нечетко. Чаще отмечается цианоз носогубного треугольника и лица. У новорожденных, особенно недоношенных, кашель слабый, малозвучный, без резкой гиперемии лица, но с цианозом. Мокроты при кашле выделяется меньше, так как дети ее заглатывают. В результате дискоординации различных отделов дыхательных путей, в том числе мягкого неба, слизь может выделяться из носа.
У детей первых месяцев жизни вместо типичных симптомов кашля при лечении коклюша отмечаются их эквиваленты (чиханье, немотивированный плач, крик). Характерен геморрагический симптом: кровоизлияния в ЦНС, реже - в склеры и кожу. Общее состояние больных с симптомами коклюша в межприступном периоде нарушено: дети вялые, утрачиваются приобретенные к моменту заболевания навыки. Часто развиваются специфические, в том числе угрожающие жизни симптомы (апноэ, нарушение мозгового кровообращения). Задержки и остановки дыхания могут возникать и вне приступа кашля - во сне, после еды. Из неспецифических осложнений наиболее часто возникают пневмонии. Возможны летальные исходы и резидуальные явления.
Вторичный иммунодефицит развивается в ранние сроки (со 2-3-й нед. спазматического кашля) и выражен значительно. Гематологические симптомы сохраняются длительно. Чаще отмечается высев В. pertussis серотипа 1,2,3. Серологический ответ менее выражен и отмечается в поздние сроки (4-6 нед. периода спазматического кашля).
Как лечить коклюш у привитых детей?
Привитые против коклюша дети могут заболеть вследствие недостаточной выработки иммунитета или снижения его напряженности. Чаще отмечаются легкие и среднетяжелые формы коклюша, тяжелые - не характерны. Специфические осложнения редки и не носят угрожающего жизни характера. Летальные исходы не отмечаются. Чаще регистрируются атипичные симптомы коклюша. Инкубационный и предсудорожный периоды удлинены до 14 дней, период спазматического кашля укорочен до 2 нед. Симптомы репризы и рвота отмечаются реже. Геморрагический и отечный симптомы не характерны; течение заболевания при лечении чаще гладкое. Гематологические изменения выражены слабо - незначительный лимфоцитоз. При бактериологическом исследовании чаще выделяют В. pertussis серотипов 1,2,0 и 1,0,3. Рост титра специфических антител более интенсивный и отмечается в начале 2-й нед. периода судорожного кашля.
Лечение коклюша на разных стадиях
Инкубационный период этой болезни длится 7 - 14 дней (иногда 21 день). Это, видимо, наиболее пугающая из всех детских инфекционных болезней, поскольку приступы кашля могут доставлять детям (и их родителям) большое беспокойство. В развитии болезни четко прослеживаются три стадии.
Лечение коклюша на разных стадиях у детей
1 стадия коклюша
Катаральная стадия характеризуется чиханием, вялостью, потерей аппетита и частым сухим кашлем. Зачастую кашель усиливается ночью. В этот период инфекция распространяется во время судорожного кашля.
2 стадия коклюша
Спустя 10-14 дней кашель становится приступообразным (пароксизмальным). Примерно 15 быстрых покашливаний сменяются глубоким вдохом, который сопровождается характерными хрипами. Подобные приступы кашля повторяются снова и снова. В течение короткого периода покоя, который, однако, может быть и относительно продолжительным, ребенок может чувствоваться себя вполне сносно. Возможно большое количество очень густой мокроты. Глаза могут быть красными, а в некоторых случаях из-за кашля не исключены носовые кровотечения. Часто кашель сопровождается рвотой и позывами к ней. Все эти симптомы заставляют сильно волноваться детей и родителей. Помимо всего прочего, возможны потеря веса, обезвоживание и судороги.
3 стадия коклюша
Стадия выздоровления начинается примерно на 3-4-й неделе заболевания, когда сокращается частота приступов кашля. В некоторых случаях кашель может снова начаться в течение последующих месяцев, что является следствием загрязнения окружающей среды или заболеваний верхних дыхательных путей.
Для детей до двух лет коклюш может представлять серьезную угрозу. Кроме того, бывает очень тяжело смотреть, как ребенок страдает от приступов кашля. Создается впечатление, что ребенок больше не сможет вдохнуть. Из-за недостатка кислорода он может даже немного посинеть. Несмотря на затяжной характер, коклюш хорошо поддается гомеопатическому лечению. На разных его стадиях требуются разные лекарства. Хотя, возможно, вы захотите заниматься лечением ребенка самостоятельно, мы настоятельно рекомендуем проконсультироваться с профессиональным гомеопатом, чтобы он оказал вам практическую и чисто моральную поддержку.
Правильно выбранное гомеопатическое лекарство может значительно облегчить страдания ребенка, сократить продолжительность болезни, предотвратить осложнения или свести к минимуму их последствия. Прививки не гарантируют невосприимчивости к коклюшу. У привитых детей может возникнуть «завуалированный коклюш», что значительно усложняет диагностирование. У таких детей может развиться затяжной кашель с характерным шумным вдохом между приступами. Перечисленные ниже препараты сгруппированы по стадиям заболевания. Если симптомы указывают на конкретное лекарство, его можно давать независимо от стадии.
Лекарства при лечении коклюша на 1 стадии
Аконит (Aconite) - препарат для лечения коклюша.
- Неожиданное начало болезни с высокой температуры, которое сопровождается беспокойством и возбуждением.
- Лающий кашель, особенно около полуночи, возбуждение.
Арника монтана (Arnica montana) - препарат для лечения коклюша.
- Сильный, судорожный кашель.
- Часто накануне приступа и в ожидании его ребенок плачет.
- При кашле кровеносные сосуды в глазах краснеют от напряжения.
- Препарат может оказаться эффективным на других стадиях болезни, если имеют место соответствующие симптомы.
Белладонна (Belladonna) - препарат для лечения коклюша.
- Неожиданное начало болезни с высокой температуры, обычно сопровождается раздражительностью.
- Сухой, лающий кашель усиливается ночью, ярко-красное лицо.
- Ощущение, что голова вот-вот лопнет.
- Сухость в горле, что является причиной спазматического кашля.
- Ребенок может хвататься за горло.
Препараты для лечения коклюша на 2 стадии
Коккус какти (Coccus cacti) - препарат для лечения коклюша.
- Большой объем очень густой белой мокроты, которую ребенку трудно отхаркать.
- Полный рот густой, пенистой мокроты.
- Пароксизмальный кашель, особенно по утрам, в результате чего отходит белая мокрота.
- Ребенок предпочитает прохладу.
- Прохладная вода может остановить пароксизмальный кашель, если дать ее в самом начале приступа.
- Кашель сменяется рвотой.
Кораллиум рубрум (Corallium rubrum) - препарат для лечения коклюша.
- Сильный, спазматический, сухой кашель, который возникает приступ за приступом.
- Синюшность лица во время приступов кашля.
- Изможденность после кашля.
Купрум металликум (Cuprum metallicum) - препарат для лечения коклюша.
- Крайнее изнеможение после приступов кашля.
- Во время приступов кашля ребенок сжимает кулаки, все его тело напрягается.
- Ребенок кашляет и кашляет, пока хватает дыхания; он лежит, тело его напряжено, на лице заметна синюшность.
- Судороги на фоне вышеназванных симптомов.
Дросера (Drosera) - препарат для лечения коклюша.
- Основное средство, использованное Ганеманном для лечения коклюша.
- Приступы кашля следуют один за другим.
- Кашель начинается, как только ребенок ложится.
- Хриплый, лающий, «металлический», глубокий кашель.
- Во время кашля возможны носовые кровотечения.
- Боль в животе во время кашля, ребенок может держаться за живот руками в том месте, где он испытывает боль.
- Речь, пение, смех усиливают кашель.
- Во время кашля ребенка рвет густой слизью.
Ипекакуана (Ipecacuanha) - препарат для лечения коклюша.
- Кровотечение из носа или рта во время приступа кашля.
- Хрипота и спазмы, синюшность лица.
- Сочетание кровотечения, тошноты и хрипов однозначно указывают на необходимость использования именно этого препарата.
- Судороги на фоне удушья и синюшность лица.
- Розовый язык без налета, много слюны.
Вератрум альбум (Veratrum album) - препарат для лечения коклюша.
- Кашель в сочетании с сильной слабостью и холодным потом на лбу.
Средства лечения коклюша на 3 стадии
Антимониум тартарикум (Antimonium tartaricum) - препарат для лечения коклюша.
- Громкие хрипы из-за слизи, скопившейся в груди, причем слизь отходит с трудом.
- Прием пищи и гнев усиливают кашель.
Пульсатилла (Pulsatilla) - препарат для лечения коклюша.
- Густая, желтая мокрота, особенно если ваш ребенок плаксивый.
- Ребенок предпочитает находиться на прохладном свежем воздухе; избегает тепла.
Потенциал и количество доз
По одной дозе 30С любого из вышеназванных препаратов каждые 3-4 часа 4-8 раз в зависимости от интенсивности симптомов.
Сульфур (Sulphur) - препарат для лечения коклюша.
- Если выздоровление идет медленно.
- Ребенок усталый, ленивый, избегает излишнего тепла.
Потенциал и количество доз
По одной дозе Сульфур-30С каждые 3 часа 3 - 4 раза.
Осложнения при лечении коклюша
Течение лечение коклюша (по характеру) может быть гладким и негладким (с осложнениями, наслоением вторичной инфекции, обострением хронических заболеваний).
Специфические осложнения при лечении коклюша: эмфизема легких, эмфизема средостения и подкожной клетчатки, ателектазы, коклюшная пневмония, нарушения ритма дыхания (задержки дыхания - апноэ до 30 с и остановки - апноэ более 30 с), нарушение мозгового кровообращения, кровотечения (из носа, заднеглоточного пространства, бронхов, наружного слухового прохода), кровоизлияния (в кожу и слизистые оболочки, склеру и сетчатку глаз, головной и спинной мозг), грыжи (пупочная, паховая), выпадение слизистой оболочки прямой кишки, разрывы барабанной перепонки и диафрагмы.
Неспецифические осложнения обусловлены наслоением вторичной бактериальной флоры (пневмония, бронхит, ангина, лимфаденит, отит и др.)
Резидуальные симптомы:
- хронические бронхолегочные заболевания (хронический бронхит, хроническая пневмония, бронхоэктатическая болезнь);
- задержка психомоторного развития, неврозы, судорожный синдром, различные речевые расстройства;
- энурез;
- редко - слепота, глухота, парезы, параличи.

Профилактика коклюша у детей
Больные коклюшем подлежат обязательной изоляции на 25 дней от начала заболевания при условии этиотроиного рационального лечения. На контактных детей в возрасте до 7 лет накладывается карантин сроком на 14 дней от момента изоляции больного (контактными считаются как не привитые, так и привитые против коклюша дети). В это время запрещается прием новых детей, не болевших коклюшем, и перевод из одной группы в другую. Назначают ограничительные мероприятия для данных групп (смещение расписания занятий и прогулок, запрещение посещений общих мероприятий).
С целью раннего выявления кашляющих (больных) в очаге коклюша проводят ежедневное медицинское наблюдение за контактными детьми и взрослыми, а также однократное бактериологическое обследование. Переболевшие коклюшем, а также дети старше 7 лет разобщению не подлежат. С целью локализации и ликвидации очага коклюша всем контактным детям (в том числе новорожденным) и взрослым после изоляции больного рекомендуется прием препаратов группы макролидов (эритромицин, рулид, сумамед) в течение 7 дней в возрастной дозировке.
Современные методы профилактики коклюша у новорожденных
Контактным детям первого года жизни и непривитым в возрасте до 2-х лет рекомендуется ввести иммуноглобулин человеческий нормальный донорский от 2 до 4 доз (по 1 дозе или 2 дозы через день). Дезинфекцию (текущую и заключительную) не проводят, достаточно проветривания и влажной уборки. Специфигескую профилактику коклюша проводят АКДС вакциной начиная с 3-месячного возраста, трехкратно (интервал 1 мес.), ревакцинацию - в 18 мес.
В настоящее время применяют также комбинированную вакцину "тетракок" (фирма "Пастер Мерье"), позволяющую защитить ребенка от коклюша, дифтерии, столбняка и полиомиелита. Прививки вакциной "тетракок" проводят в те же сроки, что и АКДС вакциной.
Теперь вы знаете основные причины и симптомы коклюша у детей, а также о том, как проводится лечение коклюша у ребенка. Здоровья вашим детям!

