Хронический гломерулонефрит сложное заболевание, однако оно поддается лечению. Лечение хронического гломерулонефрита можно проводить народными средствами, однако возможно лечение и препаратами при хроническом гломерулонефрите.
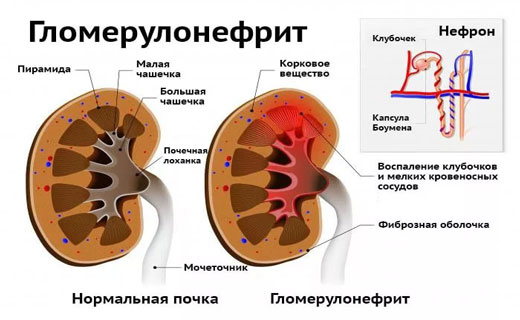
Лечение хронического гломерулонефрита
К целям лечения при хроническом гломерулонефрите относят:
- элиминацию этиологического фактора (в том числе и при обострении);
- проведение иммуносупрессивной терапии;
- снижение повышенного АД (тем самым уменьшают внутриюгубочковую гипертензию);
- уменьшение отёков;
- элиминацию из крови ЦИК (плазмаферез) и продуктов азотистого обмена (гемодиализ и гемосорбция);
- коррекцию гиперлипидемии.
При далеко зашедшей почечной недостаточности показаны гемодиализ и трансплантация почки для лечения.
Лечение хронического гломерулонефрита препаратами
Иммуносупрессивная терапия препаратами для лечения хронического гломерулонефрита.
Этот вид терапии предусматривает назначение двух групп ЛС препаратов - глюкокортикоидов и цитостатиков (как по отдельности, так и в комбинации). Целесообразность их назначения существенно зависит от морфологической формы гломерулонефрита.
Препараты глюкокортикоиды для лечения показаны при наличии нефротического синдрома или выраженной протеинурии с высокой вероятностью развития нефротического синдрома. Противопоказаниями к назначению препаратов глюкокортикоидов для лечения при гломерулонефрите считают высокую (плохо корригируемую) артериальную гипертензию и ХПН. Наиболее эффективны препараты этой группы при мезангиопролиферативном гломерулонефрите и гломерулонефрите с минимальными изменениями клубочков. При мембранозном гломерулонефрите эффект нечёткий. При мембранопролиферативном гломерулонефрите и фокально-сегментарном гломерулосклерозе глюкокортикоиды малоэффективны. Используют два пути введения препаратов глюкокортикоидов.
Внутрь для лечения: средняя суточная доза составляет в пересчёте на преднизолон 1 мг/кг (обычно её назначают сроком на 2 мес) с последующим постепенным снижением (по 5 мг/нед до дозы 30 мг/сут, затем по 2,5-1,25 мг/нед вплоть до полной отмены).
Пульс-терапия подразумевает назначение препаратов метилпреднизолона для лечения в дозе 1000 мг в/в капельно 1 раз в сутки 3 дня подряд. Обычно назначают при выраженном нефротическом синдроме, быстром прогрессировании заболевания.
Препараты цитостатики для лечения (циклофосфамид по 2-3 мг/кг/сут, хлорамбуцил по 0,1- 0,2 мг/кг/сут, циклоспорин по 2,5-3,5 мг/кг/сут) показаны при активных формах гломерулонефрита с высоким риском прогрессирования почечной недостаточности, а также при наличии противопоказаний для назначения препаратор глюкокортикоидов для лечения, отсутствии терапевтического эффекта или появлении выраженных побочных эффектов при их применении (в последнем случае предпочитают сочетанное применение, позволяющее снизить дозу глюкокортикоидов). Препараты этой группы назначают внутрь для лечения; циклофосфамид также в виде пульс-терапии по 15 мг/кг (или 0,6-0,75 г на 1 м2 поверхности тела) в/в ежемесячно.
Совместное применение препаратов глюкокортикоидов и цитостатиков для лечения считают эффективнее монотерапии глюкокортиковдами. Схема Понтичелли предусматривает чередование в течение 6 мес циклов терапии преднизолоном (длительностью 1 мес) и хлорамбуцилом (длительностью 1 мес). В начале месячного курса лечения преднизолоном назначают трёхдневную пульс-терапию метилпреднизолоном, затем преднизолон назначают по 0,4 мг/кг/сут перорально на 27 оставшихся дней. Месячный курс лечения хлорамбуцилом предполагает пероральный приём препарата по 0,2 мг/кг/сут.
Селективные препараты иммунодепрессанты. Накапливается опыт применения селективных иммунодепрессантов.
Препараты антикоагулянты и антиагреганты для лечения хронического гломерулонефрита
Эти группы препаратов для лечения хронического гломерулонефрита применяют в составе комбинированных схем, при гипертонической форме гломерулонефрита и хроническом гломерулонефрите с изолированным мочевым синдромом и сниженными функциями почек. Дипиридамол применяют по 400-600 мг/сут, клопидогрел - по 0,2-0,3 г/сут.
Подразумевает назначение трёхкомпонентной (цитостатики или глюкокортикоиды, антиагреганты, гепарин) или четырёхкомпонентной схемы препаратов (глюкокортикоиды, цитостатики, антиагреганты, гепарин с переходом на фенилин).
Антигипертензивная терапия препаратами для лечения хронического гломерулонефрита
В идеале необходимо компенсировать не только системную артериальную, но и внутриклубочковую гипертензию. Необходимо ограничить потребление поваренной соли до 3-5 г/сут и соблюдать постельный режим при высоком АД. Однако наибольший эффект даёт лекарственная терапия.
Препараты ингибиторы АПф оказывают антипротеинурическое и ренопротективное действие, замедляя прогрессирование гломерулонефрита. Каптоприл назначают по 50-100 мг/сут, эналаприл - по 10-20 мг/сут. Противопоказания для назначения препаратов ингибиторов АПФ для лечения: выраженная почечная недостаточность (гиперкалиемия, креатинин сыворотки крови более 500-600 мкмоль/л), двусторонний стеноз почечных артерий, тяжёлая сердечная недостаточность.
Блокаторы кальциевых каналов, помимо антигипертензивного, оказывают антиагрегантное действие. Однако они могут (например, нифедипин) расширять афферентные артериолы, что ведёт к некоторому повышению внутриклубочкового давления.
Не следует применять препарат гидрохлортиазид для лечения (нарушает функцию почек); необходима осторожность в отношении калийсберегающих диуретиков (опасность гиперкалиемии), октадина и миноксидила (резкая задержка ионов натрия и снижение скорости клубочковой фильтрации).
Антиоксидантная терапия препаратами при хроническом гломерулонефрите
Препараты антиоксиданты (например, токоферол) привлекают внимание многих исследователей, однако убедительных данных об их эффективности пока не получено.
Антигиперлипидемические препараты для лечения гломерулонефрите хронического типа
Предпочтительны статины, например ловастатин в дозе 20-60 мг/сут. Их можно использовать при гиперлипидемии на фоне нефротического синдрома. Однако влияние антигиперлипидемической терапии препаратами на исход лечения хронического гломерулонефрита находится на стадии изучения.
Народное лечение хронического гломерулонефрита
Необходимо избегать переохлаждения, физического и эмоционального перенапряжения при лечении хронического гломерулонефрита народными средствами. Противопоказаны неблагоприятные температурные режимы (работа в условиях повышенной и пониженной температуры окружающей среды). Особую осторожность необходимо соблюдать при возникновении острых респираторных заболеваний или обострении хронических очагов инфекции (тонзиллиты, синуситы и др.). В этих ситуациях показаны постельный режим и антибиотикотерапия.
Диета при лечении хронического гломерулонефрита народными средствами
При лечении хронического гломерулонефрита народными средствами рекомендуют малобелковую диету (положительно влияет на внутриклубочковую гипертензию). Исключение составляют случаи нефротического синдрома с гипоальбуминемией ниже 30 г/л, в этом случае ограничение белка неэффективно. Строгая малобелковая диета (0,3 г/кг/сут) возможна на фоне одновременного приёма препаратов незаменимых аминокислот и их кетоаналогов (например, кетостерила по 10-12 таблеток в сутки). При нефротическом синдроме рациональны гипохолестериновая диета и пища, содержащая полиненасыщенные жирные кислоты (морская рыба, подсолнечное масло).
Лечение хронического гломерулонефрита народными средствами - соки
Сок сельдерея при лечении народными средствами: принимать по 10-15 миллилитров сока три раза в день за полчаса до еды для лечения.
Отвары из народных средств для лечения хронического гломерулонефрита
Отвар из боярышника, пустырника, хмеля, пырея и петрушки для лечения народными средствами: смешать 20 граммов плодов боярышника, 20 граммов травы пустырника, 10 граммов шишек хмеля, 15 граммов корневищ пырея и 25 граммов семян петрушки. 10 граммов этой смеси залить одним стаканом кипятка, держать на водяной бане 15 минут, процедить. Принимать по три столовые ложки три раза в день перед едой.
Отвар из разных трав для лечения хронического гломерулонефрита народными средствами: смешать по 10 граммов почечного чая, травы тысячелистника, листьев земляники лесной, 15 граммов травы череды, 30 граммов цветков календулы. 10 граммов этой смеси залить одним стаканом кипятка, держать на водяной бане 15 минут, процедить. Принимать по три столовые ложки три раза в день перед едой.
Лечение хронического гломерулонефрита народными средствами - настойки
Настой травы адониса, листьев толокнянки, почек березы и травы хвоща для лечения народными средствами: смешать 40 граммов травы адониса, 50 граммов листьев толокнянки, 30 граммов почек березы и 20 граммов травы хвоща. Одну столовую ложку этой смеси залить полутора стаканами кипятка. Настаивать два часа, кипятить пять минут. Принимать по одной столовой ложке каждый час. Для употребления годится только свежий настой.
Настой травы буквицы, фиалки трехцветной и почек черного тополя для лечения народными средствами: смешать взятые в равных количествах траву буквицы, траву фиалки трехцветной и почки тополя черного. Одну столовую ложку этой смеси залить одним стаканом кипятка. Настаивать полчаса. Принимать 3-4 раза в день перед едой.
При любой форме хронического гломерулонефрита необходимы постельный режим, диета, симптоматическая терапия, по возможности, ликвидация этиологического фактора (инфекция, опухоль). Особенности лечения отдельных морфологических форм в основном касаются патогенетической иммуносупрессивной терапии.
Мезангиопролиферативный гломерулонефрит - лечение препаратами и народными средствами
При медленно прогрессирующих вариантах, в том числе у больных IgA-нефропатией с эпизодами макрогематурии и минимальной протеинурией, необходимости в иммуносупрессивной терапии нет. Больным с более высоким риском прогрессирования (выраженная протеинурия или нефротический синдром, артериальная гипертензия) назначают глюкокортикоиды по 1 мг/кг/сут в течение 2-3 мес, при рецидивах усиливают терапию с привлечением цитостатиков. Возможно применение трёх- и четырёхкомпонентной схем. Однако влияние активной иммуносупрессивной терапии на отдалённый прогноз (длительность сохранения почечных функций) при этой форме гломерулонефрита остаётся неясным.
Мембранозный гломерулонефрит - лечение препаратами и народными средствами
Относительно применения иммуносупрессивной терапии мнения разноречивы. Многие считают, что иммунодепрессанты следует применять лишь у больных с высокой протеинурией и/или почечной недостаточностью во избежание её прогрессирования, но есть и сторонники раннего их назначения. При монотерапии глюкокортикоидами добиться ремиссии не удаётся, лучших результатов достигают при сочетанном применении глюкокортикоидов и цитостатиков, например по схеме Понтичелли с ежемесячным чередованием метилпреднизолона и хлорбутина. Есть сведения об успешном применении при мембранозном гломерулонефрите пульс-терапии циклофосфамидом по 1 г в/в ежемесячно. Тем не менее из-за частых спонтанных ремиссий необходимо в каждой конкретной ситуации взвешивать пользу и вред от лечения цитостатиками. На сегодняшний день представляется целесообразным у больных мембранозным гломерулонефритом без нефротического синдрома (с его возможными осложнениями) и нормальной функцией почек назначать ингибиторы АПФ с антипротеинурической и нефропротективной целью.
Мембранопролиферативный (мезангиокапиллярный) гломерулонефрит - лечение препаратами и народными средствами
Нет убедительных данных о преимуществе какого-либо патогенетического метода лечения этой формы гломерулонефрита. Неоспорима важность лечения фонового заболевания. Необходим контроль артериальной гипертензии; предпочтение отдают ингибиторам АПФ. При наличии нефротического синдрома и снижения функций почек оправдана сочетанная терапия глюкокортикоидами и циклофосфамидом перорально или в виде пульсов в течение не менее 6 мес, можно с добавлением антиагрегантов (дипиридамол) и антикоагулянтов (фенилин).
Гломерулонефрит с минимальными изменениями - лечение препаратами и народными средствами
Гломерулонефрит с минимальными изменениями лечат глюкокортикоидами. У 90% детей и 50% взрослых с этой формой гломерулонефрита развивается ремиссия в течение 8 нед лечения преднизолоном. Преднизолон у взрослых назначают по 1-1,5 мг/кг в течение 4 нед, затем - по 1 мг/кг через день ещё в течение 4 нед. При увеличении длительности лечения до 20-24 нед ремиссия наступает у 90% взрослых больных. Иммунодепрессанты - циклофосфамид по 2-3 мг/кг/сут или хлорамбуцил по 0,1-0,2 мг/кг/сут - применяют в тех случаях, когда глюко-кортикоиды в адекватной дозе неэффективны, а также если после длительного применения их не удаётся отменить ввиду возникновения рецидивов.
При безуспешности попытки предупредить рецидивы нефротического синдрома с помощью алкилирующих агентов назначают циклоспорин по 3-5 мг/кг/сут (детям по 6 мг/м2). Лечение длительное, дозу препарата начинают снижать не ранее чем через 6-12 мес после достижения ремиссии; минимально поддерживающую дозу (обычно 2,5-3 мг/кг) принимают иногда даже в течение 2 лет. При проведении лечения циклоспорином следует контролировать его концентрацию в крови. Возникновение осложнений (артериальная гипертензия, гиперкалиемия, повышение уровня креатинина в сыворотке на 30% от исходного) требует коррекции дозы или отмены препарата. Отсутствие эффекта от лечения циклоспорином при достаточной концентрации его в крови оценивают через 3-4 мес приёма, после чего препарат отменяют.
Фокально-сегментарный гломерулосклероз - лечение препаратами и народными средствами
Иммуносупрессивное лечение недостаточно эффективно. Уменьшение выраженности протеинурии отмечают в 20-40% случаев при 8-недельном лечении глюкокортикоидами, эффективность увеличивается до 70% при длительности терапии 16-24 нед. Больным с нефротическим синдромом назначают преднизолон по 1-1,2 мг/кг ежедневно в течение 3-4 мес, затем через день ещё 2 мес, после чего дозу постепенно снижают вплоть до полной отмены препарата. Эффективность цитостатиков (циклофосфамида, циклоспорина) составляет приблизительно 50-60%, при сочетанном применении цитостатиков с глюкокортикоидами частота последующих обострений уменьшается. Циклофосфамид можно применять перорально по 2-3 мг/кг/сут или в виде пульс-терапии однократно по 1000 мг/сут 1 раз в месяц. Циклоспорин назначают по 3-5 мг/кг/сут. При резистентности к глюкокортикоидам предпочтение отдают циклоспорину, ремиссии достигают у 25-50% этих больных.
Фибриллярно-иммунотактоидный гломерулонефрит - лечение препаратами и народными средствами
Фибриллярно-иммунотактоидный гломерулонефрит - лечение не разработано. Были получены данные об эффективности трансплантации почек.
Фибропластический гломерулонефрит - лечение препаратами и народными средствами
При очаговом поражении лечение проводят согласно той морфологической форме, которая привела к его развитию. Диффузная форма фибропластического гломерулонефрита - скорее противопоказание, чем показание к активной иммуно-супрессивной терапии, так как разрешения склеротических процессов при этом не наступает, а возникающие побочные эффекты препаратов достаточно серьёзны.
Лечение хронического гломерулонефрита по клиническим формам
Проводят при невозможности выполнения биопсии почек. При всех клинических формах прежде всего необходимо воздействие на этиологический фактор, если его удаётся установить (инфекция, опухоли, ЛС). Однако даже при получении данных морфологического исследования ткани почки клинические критерии оценки тяжести и прогноза гломерулонефрита имеют важное значение для выбора адекватной терапии.
Хронический гломерулонефрит с изолированным мочевым синдромом - лечение препаратами и народными средствами
При латентной форме (без артериальной гипертензии и неизменённых функциях почек) активная иммуносупрессивная терапия не показана; проводят регулярное наблюдение за больным с контролем АД и уровня креатинина в крови. При протеинурии более 1,5 г/сут назначают ингибиторы АПФ.
Гематурическая форма хронического гломерулонефрита - лечение препаратами и народными средствами
Отмечают непостоянный эффект преднизолона и цитостатиков. Больным с изолированной гематурией или гематурией, сочетающейся с небольшой про-теинурией, рекомендуют длительный приём ингибиторов АПФ (даже при нормальном АД) и дипиридамола.

Гипертоническая форма хронического гломерулонефрита - лечение препаратами и народными средствами
Непременное правило - коррекция артериальной гипертензии, в первую очередь ингибиторами АПФ. Необходимо стремиться к снижению уровня АД до 120-125/80 мм рт. ст. При обострениях (особенно по типу остронефритического синдрома) применяют цитостатики в составе трёхкомпонентной схемы. Глюкокортикоиды можно назначать иногда в виде монотерапии в дозе 0,5 мг/кг/сут (в пересчёте на преднизолон) внутрь или в той же дозе в составе комбинированных схем.
Нефротическая форма хронического гломерулонефрита - лечение препаратами и народными средствами
Нефротическая форма хронического гломерулонефрита рассматривается как показание к назначению трёх- или четырёхкомпонентной схемы. Применяют диуретики и антигиперлипидемические препараты.
Хронический гломерулонефрит смешанного типа - лечение препаратами и народными средствами
Хронический гломерулонефрит смешанного типа лечат активно с применением трёх- или четырёхкомпонентных схем. Используют антигипертензивные средства, диуретики.
Лечение отёков при хроническом гломерулонефрите - лечение препаратами и народными средствами
Необходимы ограничение поваренной соли и постельный режим при выраженном отёчном синдроме. Содержание белка в рационе должно составлять не менее 1 г/кг/сут. Среди мочегонных наиболее часто используют фуросемид. Спиронолактон в настоящее время назначают реже (задерживает калий).
Санаторно-курортное лечение хронического гломерулонефрита
Основной лечебный фактор - воздействие сухого и тёплого климата.
Показания: латентная форма гломерулонефрита, гематурическая форма без макрогематурии, гипертоническая форма с АД не выше 180/105 мм рт. ст., нефротическая форма в стадии ремиссии.
Противопоказания: обострение гломерулонефрита, выраженное нарушение функций почек, АД выше 180/110 мм рт. ст., выраженный нефротический синдром, макрогематурия. Начальные проявления ХПН противопоказанием для санаторно-курортного лечения не считают.
Диспансеризация при лечении хронического гломерулонефрита
Больные с хроническим гломерулонефритом должны находиться под постоянным наблюдением терапевта (нефролога). Правила диспансеризации при хроническом гломерулонефрите разработаны с учётом клинической классификации.
- Латентная и гематурическая форма. Частота посещений - 2 раза в год. Наблюдаемые параметры: масса тела, АД, глазное дно, анализ мочи по Нечипоренко, общий анализ и электролиты крови, протеинограмма, содержание белка в суточной моче, концентрация креатинина, мочевины, проба Реберга-Тареева. Ежегодно УЗИ почек. При гематурии пациента направляют на консультацию к урологу.
- Гипертоническая форма подразумевает те же методы исследования, однако наблюдение необходимо осуществлять 1 раз в 1-3 мес.
- Нефротическая и смешанная форма. Объём исследований тот же, частота наблюдения - 1 раз в 1-2 мес. Особое внимание нужно уделять выраженности отёчного синдрома и электролитному составу крови в связи с применением диуретиков.
Обострение любой формы хронического гломерулонефрита считают показанием к госпитализации. При временной нетрудоспособности (более 2 мес) без обратного развития симптомов заболевания необходимо решать вопрос об инвалидности.
Осложнения хронического гломерулонефрита при лечении препаратами и народными средствами
Осложнения хронического гломерулонефрита: почечная недостаточность, левожелудочковая недостаточность на фоне артериальной гипертензии, инсульт, интеркуррентные инфекции (в том числе и мочевыводящих путей), тромбозы, нефротический криз. Последний проявляется лихорадкой, болями в животе, мигрирующей рожеподобной эритемой, развитием гиповолемического шока. Патогенез нефротического криза продолжает изучаться, важное значение придают ДВС, активации кининовой системы. Специально следует назвать возможные осложнения активной иммуносупрессивной терапии - цитопении (агранулоцитоз и др.), инфекции (в том числе "стероидный туберкулёз"), остеопороз, геморрагический цистит, гипергликемические состояния.
Прогноз хронического гломерулонефрита при лечении препаратами и народными средствами
- Мезангиопролиферативный гломерулонефрит. Неблагоприятное прогностическое значение имеет протеинурия, достигающая порога нефротического синдрома. IgA-нефропатия имеет в большинстве случаев доброкачественное течение: 20-40% больных достигают терминальной стадии почечной недостаточности за 20-летний срок. Неблагоприятные прогностические факторы IgA-нефропатии: пожилой возраст, мужской пол, протеинурия выше нефротического порога (3,5 г/сут), нарушение функций почек в дебюте заболевания, обнаружение при биопсии экстракапиллярных "полулуний" или гиалиноза клубочков, интерстициального фиброза.
- Мембранозный гломерулонефрит. Нефротический синдром при мембраноз-ном гломерулонефрите спонтанно исчезает у 40% больных, рецидивирует у 40% и протекает непрерывно с медленным развитием ХПН у 20% больных. Неблагоприятные прогностические факторы: мужской пол, пожилой возраст, стойкая артериальная гипертензия, тяжёлая протеинурия и гиперлипидемия, ухудшение почечных функций, позднее распознавание паранеопластическо-го генеза гломерулонефрита. Среди осложнений возможны тромбоз почечных вен, ТЭЛА.
- Мембранопролиферативный гломерулонефрит в целом имеет неблагоприятный прогноз, так как при этом варианте гломерулонефрита патогенетическая терапия малоэффективна. К факторам высокого риска прогрессирования относят почечную недостаточность к моменту установления диагноза, возраст старше 50 лет, артериальную гипертензию, выявление экстракапиллярных клеточных "полулуний" в клубочках почек.
- Гломерулонефрит с минимальными изменениями клубочков прогностически оценивают благоприятно. Спонтанные ремиссии наблюдают у 30-40% детей, но во взрослом возрасте они гораздо более редки.
- Фокально-сегментарный гломерулосклероз. К числу неблагоприятных прогностических факторов, указывающих на возможность быстрого прогрессирования, относят артериальную гипертензию в сочетании с персистирующим, резистентным к лечению нефротическим синдромом и тромботическими осложнениями.
- Фибриллярно-иммунотактоидный гломерулонефрит прогрессирует до терминальной стадии ХПН за 1-10 лет.
- Фибропластический гломерулонефрит - ступень к вторично-сморщенной почке и ХПН; обратного развития фибропластических изменений ad integrum не происходит.
Беременные с гломерулонефритами составляют группу риска осложнений в ходе беременности и родов. Количественную оценку риска предложили М.М. Шехтман и соавт. (1989):
- Минимальная степень риска - латентный хронический гломерулонефрит.
- Выраженная степень риска - нефротическая форма хронического гломерулонефрита.
- Максимальный риск - гипертоническая и смешанная формы хронического гломерулонефрита.
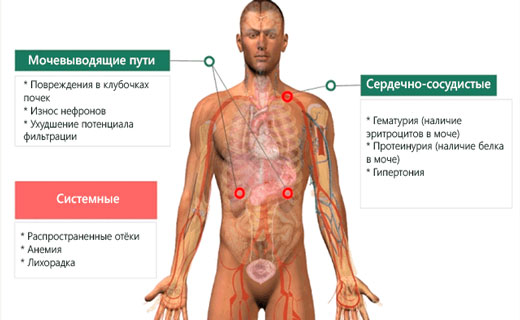
Симптомы хронического гломерулонефрита
Хронический гломерулонефрит у детей и взрослых - хронически протекающее иммунное воспаление почек с длительно персистирующим или рецидивирующим мочевым симптомом (протеинурия и/или гематурия) и постепенным ухудшением почечных функций. Хронический гломерулонефрит - основная причина симптомов ХПН, требующая проведения программного гемодиализа или трансплантации почки. В этой статье мы рассмотрим симптомы хронического гломерулонефрита у детей и взрослых и основные признаки хронического гломерулонефрита у человека.
Симптомы мезангиопролиферативного гломерулонефрита у детей и взрослых
Может проявляться изолированным мочевым синдромом, остронефритическим или нефротическим синдромом, Болезнь Берже (IgA-нефропатия) характеризуется симптомами - макрогематурией или только микрогематурией и диагностируется при целенаправленном поиске её причины. ХПН развивается медленно.
Симптомы мембранозного гломерулонефрита у детей и взрослых
В 80% случаев проявляется нефротическим синдромом и чаще, чем при других вариантах, осложняется развитием венозных тромбозов, включая тромбоз почечных вен.
Признаки мембранопролиферативного гломерулонефрита у детей и взрослых
Мембранопролиферативный гломерулонефрит (мезангиокапиллярный) нередко начинается с остронефритического симптома (по типу острого гломерулонефрита); примерно у 50% больных развивается нефротический синдром. Возможен изолированный мочевой синдром с гематурией. Характерны выраженная артериальная гипертензия, гипокомплементемия, анемия, криоглобулинемия. Течение неуклонно прогрессирующее, наблюдают и быстропрогрессирующий вариант.
Симптомы гломерулонефрита с минимальными изменениями клубочков у детей и взрослых
На переднем плане клинической картины - нефротический синдром. Артериальная гипертензия и почечная недостаточность возникают редко, процесс имеет тенденцию к спонтанному разрешению. Протеинурия массивная, преимущественно за счёт альбуминов, однако в небольших количествах обнаруживают IgG и а2-макроглобулин. Постепенно избирательность протеинурии исчезает. В 20-30% случаев отмечают микрогематурию.
Признаки фокально-сегментарного гломерулосклероза у детей и взрослых
Почти в 70% случаев он проявляется персистирующим нефротическим симптомом. В мочевом осадке выявляют эритроциты, лейкоциты. Артериальная гипертензия - важный компонент клинической картины. Закономерно развитие ХПН, у 20% больных почечную недостаточность отмечают в дебюте заболевания.
Признаки фибриллярно-иммунотактоидного гломерулонефрита у детей и взрослых
Проявляется выраженной протеинурией, в 50% случаев - нефротическим симптомом. У большинства больных наблюдают симптомы - гематурию, артериальную гипертензию и нарушение почечных функций. В некоторых случаях выявляют моноклональную гаммапатию.
Симптомы фибропластического гломерулонефрита у детей и взрослых
В 43% случаев отмечают нефротический синдром. Характерна ХПН, связанная с потерей функциональных свойств склеротически изменёнными нефронами.
Признаки хронического гломерулонефрита
Клинические симптомы хронического гломерулонефрита существенно различается в зависимости от клинического и морфологического варианта.
Согласно клинической классификации выделяют пять форм хронического гломерулонефрита (некоторые авторы считают целесообразным выделение также шестого варианта - терминального).
Хронический гломерулонефрит с изолированным мочевым синдромом (латентный хронический гломерулонефрит) - признаки
Этот вариант составляет до 50% всех случаев хронического гломерулонефрита. Болезнь протекает незаметно для больного (отёки и артериальная гипертензия отсутствуют). При исследовании выявляют протеинурию (не более 1-2 г/сут), микрогематурию, лейкоцитурию, цилиндрурию (гиалиновые и эритроцитарные цилиндры). Относительная плотность мочи не изменена. Возможно первично-латентное и вторично-латентное течение (при частичной ремиссии другой клинической формы хронического гломерулонефрита). В свою очередь латентный хронический гломерулонефрит может трансформироваться в нефротическую или гипертоническую форму. Развитие ХПН на фоне латентной формы происходит медленно (за 10-15 лет).
Признаки гипертонической формы хронического гломерулонефрита у детей и взрослых
Течение длительное, до развития ХПН проходит 20-30 лет. В клинической картине преобладают симптомы повышения ДД (головные боли, нарушения зрения - пелена, мелькание "мушек" перед глазами, боли в прекардиальной области, признаки гипертрофии левого желудочка, характерные изменения глазного дна). Артериальная гипертензия сначала носит интермиттирующий характер и симптомы хорошо переносятся больными. Мочевой синдром выражен минимально - небольшая протеинурия, иногда микрогематурия, цилиндрурия. В отличие от гипертонической болезни, эти изменения в моче при хроническом гломерулонефрите наблюдают с самого начала заболевания. Артериальная гипертензия постепенно становится стабильной и резистентной к лекарственной терапии, а в терминальном периоде часто приобретает характер злокачественной. На фоне значительного повышения АД возможно развитие признаков острой левожелудочковой недостаточности.
Гематурический вариант хронического гломерулонефрита - симптомы и признаки
Изменения в моче - микрогематурия и обычно невыраженная протеинурия (менее 1,5 г/сут). Экстраренальная симптоматика (отёки, артериальная гипертензия) отсутствует. ХПН развивается медленно.
Симптомы lgA-нефропатии у детей и взрослых
IgA-нефропатия (болезнь Бержё). Наиболее частый клинический вариант (50-60% всех случаев), наблюдающийся преимущественно у лиц моложе 25 лет с преобладанием у мужчин. Характерны эпизоды макрогематурии с болями в поясничной области, связанные с носоглоточной или желудочно-кишечной инфекцией. В отличие от острого постинфекционного гломерулонефрита, время появления почечных симптомов совпадает с воздействием провоцирующих факторов. Протеинурия незначительна, поэтому отёков нет или они выражены слабо. АД в пределах нормы. Примерно в 30% случаев (обычно у лиц старше 25 лет независимо от половой принадлежности) отмечают стойкую микрогематурию с сопутствующей протеинурией разной степени выраженности. У 10% больных возможно развитие остронефритического или нефротического синдрома.
В большинстве наблюдений течение доброкачественное, однако у 20-40% больных отмечают симптомы прогрессирования до конечной стадии ХПН в сроки от 5 до 25 лет.
Симптомы нефротической формы хронического гломерулонефрита у детей и взрослых
Эта форма характеризуется развитием нефротического симптома - суточная протеинурия выше 3,5 г (точнее, более 3,5 г/1,75 м2 за 24 ч), гипоальбуминемия, гиперлипидемия с последующей липидурией, гиперкоагуляция, отёки. Ключевой симптом - массивная ("большая") протеинурия, связанная с поражением почечного фильтра, т.е. базальной мембраны и подоцитов. Остальные проявления нефротического синдрома - производные от протеинурии (могут быть выражены в различной степени).
Так, чем выше уровень протеинурии, тем ниже содержание альбумина в крови. Следствие гипоальбуминемии - снижение онкотического давления плазмы, что ведёт к появлению отёков. Уменьшение внутрисосудистого объёма жидкости приводит к активации системы "ренинангиотензинальдостерон", а также к повышению тонуса симпатического отдела вегетативной нервной системы. Происходит высвобождение антидиуретического гормона и ингибирование синтеза предсердного натрийуретического фактора. Совокупность нейрогуморальных механизмов приводит к симптому задержки в организме солей и воды.
Выведение с мочой трансферрина объясняет сопряжённую с нефротиче-ским синдромом микроцитарную гипохромную анемию.
Потеря с мочой холекальциферолсвязывающего белка приводит к дефициту витамина D и как следствие к гипокальциемии и вторичному гиперпаратиреозу.
Экскреция с мочой тироксинсвязывающего белка сопровождается снижением концентрации Т4 в крови.
Гипоальбуминемия существенно меняет фармакокинетику ЛС, транспортируемых кровью в связанном с белками состоянии, что существенно повышает риск побочных и токсических эффектов ЛС в условиях нефротического симптома.
Гиперлипидемия может быть объяснена потерей с мочой белка, регулирующего липидный гомеостаз; кроме того, при снижении онкотического давления плазмы происходит усиление синтеза печенью ЛП. У большинства больных повышается концентрация триглицеридов, общего холестерина, ЛПНП, а при тяжёлом нефротическом синдроме - ЛПОНП. Изменения липидного обмена могут способствовать атеросклеротическим изменениям сосудов и неиммунному прогрессированию гломерулопатии.
Тенденцию к гиперкоагуляции объясняют выведением с мочой антитромбина III, изменением концентраций протеинов С и S, гиперфибриногенемией вследствие повышенного синтеза фибриногена печенью в сочетании с ослаблением процессов фибринолиза. Кроме того, в условиях нефротического синдрома продемонстрирована гиперагрегация тромбоцитов.
Как следствие склонности к гиперкоагуляции при симптомах нефротического синдрома отмечен повышенный риск тромбоза почечных вен и ТЭЛА. Вероятность тромбоза почечных вен наиболее высока в условиях нефротического синдрома при мембранозном и мембрано-пролиферативном гломерулонефритах, а также при амилоидозе. Признаки тромбоза почечных вен (как осложнение нефротического синдрома) могут быть острыми (симптомы - боль в животе, макрогематурия, левосторонняя водянка оболочек яичка, происходит снижение скорости югубочковой фильтрации) или хроническим (течение малосимптомное, часто представляющее затруднения для диагностики).
Кроме большого количества белка, в моче могут быть обнаружены в незначительном количестве эритроциты, лейкоциты (преимущественно лимфоциты) и цилиндры. Также характерны симптомы - увеличение СОЭ и анемия.
Признаки смешанной формы хронического гломерулонефрита у детей и взрослых
Эта форма предполагает сочетание нефротического синдрома и артериальной гипертензии. Обычно её отмечают при вторичных хронических гломе-рулонефритах, системных заболеваниях (СКВ, системные васкулиты). Имеет наименее благоприятный прогноз: ХПН развивается за 2-3 года.
Симптомы и признаки терминального гломерулонефрита у детей и взрослых
Эту форму рассматривают как финал любого гломерулонефрита (выделение этой формы признаётся не всеми авторами). Клинические симптомы соответствуют ХПН и нивелирует различия форм хронического гломерулонефрита, приведших к её развитию. Выделение терминального хронического гломерулонефрита связано с тактическими задачами: подключением в этот период гемодиализа или проведением трансплантации почек.
Классификация хронического гломерулонефрита
Классификация хронического гломерулонефрита в последнее время претерпела существенную трансформацию. Если ранее в основу классификации была положены клинические симптомы заболевания, то в настоящее время во всём мире гломерулонефрит классифицируют по патоморфологическим признакам, обнаруживаемым при гистологическом исследовании биоптата почки. Для постановки диагноза по патоморфологическим критериям необходима пункционная биопсия почки, не всегда, однако, возможная. Поэтому до сих пор распространены обе классификации, хотя предпочтение отдают патоморфологической.
Клиническая классификация хронического гломерулонефрита у детей и взрослых
В нашей стране распространена клиническая классификация хронических признаков гломерулонефрита Е.М. Тареева (1958, 1972).
Морфологическая классификация хронического гломерулонефрита
По патоморфологическим признакам, определяемым в том числе и при гункционной биопсии почки, выделяют следующие виды гломерулонефритов (в основе - классификация В. В. Серова и соавт., 1978, 1983, а также более поздние добавления):
- диффузный пролиферативный;
- гломерулонефрит с "полулуниями";
- мезангиопролиферативный;
- мембранозный;
- мембранопролиферативный (мезангиокапиллярный);
- гломерулонефрит с минимальными изменениями;
- фокально-сегментарный гломерулосклероз;
- фибриллярно-иммунотактоидный гломерулонефрит;
- фибропластический гломерулонефрит.
Подробнее о каждой форме гломерулонефрита.
Частота хронического гломерулонефрита
Симптомы мезангиопролиферативного гломерулонефрита отмечают в 5-10% случаев идиопатического нефротического синдрома у взрослых. Болезнь Берже - гематурический вариант с IgA-депозитами; преимущественно развивается у молодых мужчин; одна из наиболее распространённых гломерулопатий.
Признаки мембранопролиферативного (мезангиокапиллярного) гломерулонефрита возникает одинаково часто у мужчин и женщин. На мембранопролиферативный гломерулонефрит приходится 15% случаев идиопатического нефротического синдрома у детей и 30% случаев этого синдрома у взрослых.
Симптомы мембранозного гломерулонефрита обычно отмечают в возрасте 30-50 лет, в 2 раза чаще у мужчин. Его обнаруживают в 30-40% случаев нефротического синдрома у взрослых и в 5% случаев нефротического синдрома у детей.
Симптомы гломерулонефрита с минимальными изменениями клубочков - пик частоты приходится на возраст 6-8 лет. Эта морфологическая форма выступает причиной нефротического синдрома у детей в 80% случаев.
Фокально-сегментарный гломерулосклероз - причина 10-15% случаев нефротического синдрома у детей и 15-25% случаев у взрослых.
Симптомы фибриллярно-иммунотактоидного гломерулонефрита - менее 1% всех случаев гломерулонефрита у взрослых.
Патогенез хронического гломерулонефрита
Патогенез во многом сходен с патогенезом симптомов хронического гломерулонефрита. В развитии и поддержании иммунного воспаления участвуют те же иммунные механизмы. После того как запускаются инициирующие повреждающие факторы, клетки воспалительного инфильтрата и клетки клубочка выделяют различные медиаторы. Происходит активация комплемента при хроническом гломерулонефрите, продуцируются цитокины (фактор некроза опухоли а, интерлейкины 1 и 6, 7-интерферон), факторы роста (тромбоцитарный, трансформирующий), соматомедины, хемокины, освобождаются протеолитические ферменты и кислородные радикалы, активируется коагуляционный каскад, продуцируются провоспалительные простагландины.
Пролиферация и активация мезангиальных клеток при симптомах хронического гломерулонефрита играют ключевую роль в процессах накопления и изменения структуры внеклеточного матрикса, что заканчивается склерозированием клубочка.
Однако для дальнейшего прогрессирования симптомов гломерулонефрита имеют значение и неиммунные факторы.
Изменения гемодинамики (а именно внутриклубочковая гипертензия и гиперфильтрация) при хроническом гломерулонефрите занимают ведущее место среди неиммунных механизмов прогрессирования гломерулонефритов. Повышению признаков внутриклубочкового давления способствуют системная артериальная гипертензия, адаптивная гипертрофия и гиперфункция сохранившихся нефронов, сопутствующее снижение тонуса артериол (в большей степени приносящей, чем выносящей) с созданием градиента транскапиллярного давления. На фоне высокого внутриклубочкового давления при симптомах хронического гломерулонефрита усиливается проницаемость клубочкового фильтра, что сопровождается отложением различных макромолекул плазмы крови в тканях нефрона. Под влиянием внугриклубочковой гипертензии активируется ренинангиотензиновая система. Установлено, что ангиотензин II способствует синтезу трансформирующего фактора роста, а последний в свою очередь стимулирует продукцию внеклеточного матрикса. Это один из важных механизмов развития симптомов гломерулосклероза.
Гиперлипидемия, сопровождающая нефротический симптом, способствует развитию признаков гломерулосклероза. Продукты перекисного окисления липидов токсически действуют на клетки нефрона, вызывают пролиферацию мезангия, стимулируют синтез коллагена.
Интеркуррентные рецидивирующие инфекции мочевых путей могут сыграть решающую роль в ухудшении почечных функций.
Отмечена прямая корреляция прогрессирования гломерулонефрита с наличием тубулоинтерстициальных изменений. В их развитии среди неиммунных факторов большое значение придают протеинурии. Подвергшиеся избыточной фильтрации белки вызывают активацию и высвобождение канальцевыми клетками вазоактивных и воспалительных факторов, интерстициальную реакцию, выраженное накопление фибробластов и повышенную продукцию внеклеточного матрикса.
Патоморфология и патогенез хронического гломерулонефрита
Патоморфологическое исследование почечного биоптата имеет большое значение для диагноза, лечения и определения прогноза.
Признаки мезангиопролиферативного гломерулонефрита
Мезангиопролиферативный гломерулонефрит характеризуется симптомами расширения мезангия за счёт пролиферации мезангиальных клеток и инфильтрации моноцитами. Для активации и пролиферации мезангиальных клеток наиболее важны тромбоцитарный фактор роста и трансформирующий фактор роста р.
IgA-нефропатия - форма мезангиопролиферативного гломерулонефрита с отложением в мезангии иммунных комплексов, содержащих IgA. В развитии симптомов IgA-нефропатии имеют значение нарушения регуляции синтеза или структуры IgA - в клубочковых отложениях обнаруживают гликозилированный изотип IgAi. Считают, что аномальное гликозилирование IgA помогает содержащим IgA иммунным комплексам избегать выведения клетками ретикулоэндотелиальной системы и способствует отложению их в клубочках почек.
Симптомы мембранозного гломерулонефрит
Мембранозный гломерулонефрит характеризуется признаками - диффузным утолщением базальной мембраны клубочков с формированием субэпителиальных выступов, окружающих отложения иммунных комплексов. Иммунные депозиты, откладывающиеся под эпителиальными клетками (подоцитами), существенно нарушают их функции (массивная протеинурия). Постепенно базальная мембрана разрастается, раздваивается и "поглощает" иммунные депозиты, формируя так называемые "шипики". Развиваются склеротические процессы, захватывающие собирательные трубочки и интерстиций. Наиболее вероятной причиной развития симптомов этого варианта гломерулонефрита считают "молекулярную мимикрию" и потерю толерантности к аутоантигенам. Циркулирующие комплементсвязывающие AT соединяются с Аг на отростках подоцитов с образованием in situ иммунных комплексов. Активация комплемента ведёт к образованию мембраноатакующего комплекса с повреждением подоцитов.
Симптомы мембранопролиферативного (мезангиокапиллярного) гломерулонефрита
Основные признаки - пролиферация клеток мезангия и увеличение объёма мезангиального матрикса с диффузным увеличением сосудистых петель, создающим картину дольчатости клубочка, а также утолщение базальной мембраны. Пролиферация клеток мезангия обусловлена воздействием факторов роста: эпидермального фактора роста, тромбоцитарного фактора роста, тромбоспондина. Сочетание поражения мембраны клубочков и пролиферации мезангия обусловливает проявление в клинической картине нефротического и нефритического синдромов. При ультраструктурном исследовании различают два типа мезангиокапиллярного нефрита: тип 1 (с субэндотелиальным расположением иммунных комплексов) и тип 2 ("болезнь плотных депозитов") с обнаружением плотных отложений внутри базальной мембраны клубочков. Примерно в 30% случаев мезангиокапиллярного нефрита типа 1 находят связь с инфицированием вирусом гепатита С.
Признаки гломерулонефрита с минимальными изменениями
При световой микроскопии и иммунофлюоресцентном исследовании не обнаруживают никаких патологических симптомов, однако при электронной микроскопии находят слияние (сглаживание) малых ножек подоцитов на всём протяжении капилляров клубочков, что обусловливает потерю отрицательного заряда базальной мембраны клубочков и протеинурию. Иммунных депозитов не обнаруживают. Повреждение клубочков связано с циркулирующими симптомами проницаемости - лимфокинами. У части больных наблюдают трансформацию в фокально-сегментарный гломерулосклероз.
Симптомы фокально-сегментарного гломерулосклероза у детей и взрослых
В процесс вовлечены отдельные клубочки (фокальные изменения), в них происходит склерозирование отдельных сегментов (сегментарные изменения); остальные клубочки интактны. Фокально-сегментарный гломерулосклероз - яркий пример преобладания неиммунных механизмов прогрессирования заболевания. Склероз ускоряют гиперфильтрация и повышение внутриклу-бочкового давления. Постоянно повышенное внутриклубочковое давление способствует избыточному накоплению внеклеточного матрикса. В качестве модуляторов этого процесса рассматривают трансформирующий фактор роста бета, тромбоцитарный фактор роста, ангиотензин II, эндотелины. Частый симптом, в большинстве случаев предшествующий фокально-сегментарному гломерулосклерозу, - единичные нежные синехии капилляров с капсулой клубочка. В последующем в отдельных капиллярах клубочков появляется гиалиновый материал в виде единичных или множественных шаровидных отложений, обычно связанных с капсулой клубочка. Трудность морфологической диагностики симптомов фокально-сегментарного гломерулосклероза как самостоятельной формы состоит в том, что развитие различных типов гломерулонефрита может завершиться аналогичными изменениями. Значение имеет оценка динамики морфологических изменений, а также наличие в почечной ткани признаков нормальных клубочков в сочетании с атрофированными канальцами. Иммунных депозитов обычно не обнаруживают; в части случаев отмечают сегментарное свечение IgM.
Симптомы фибриллярно-иммунотактоидного гломерулонефрита
При световой микроскопии изменения варьируют от расширения мезангия и утолщения базальной мембраны до пролиферативного гломерулонефрита и экстракапиллярных "полулуний". Типичные симптомы выявляют при электронной микроскопии - внеклеточные амилоидоподобные фибриллярные включения в мезангии или стенке капилляров, от амилоида их отличает больший диаметр. Также эти фибриллярные включения не прокрашиваются конго красным.
Симптомы фибропластического гломерулонефрита у детей и взрослых
Фибропластический гломерулонефрит характеризуется признаками - выраженностью фибротических процессов: образуются сращения (синехии) сосудистых долек с капсулой, склерозируются капиллярные петли клубочка. Склероз капилляров клубочка обусловлен прогрессирующим накоплением в мезангии и за его пределами внеклеточного матрикса, синтезируемого мезангиальными клетками под воздействием трансформирующего фактора роста бета. При нарушении целостности стенок капилляров компоненты плазмы проникают в экстракапиллярное пространство, и образующийся фибрин провоцирует развитие склеротических изменений. В целом, фибропластические изменения являются финальным звеном в цепочке "повреждение - воспаление - фиброз".
Диагностика хронического гломерулонефрита
Диагностика симптомов хронического гломерулонефрита основана на выявлении ведущего синдрома - изолированного мочевого, нефротического синдромов, синдрома артериальной гипертензии. Дополнительным признаком считают проявления ХПН.
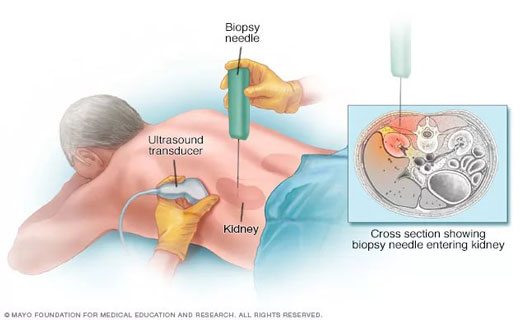
Биопсия почек при симптомах хронического гломерулонефрита
Следующий этап - пункционная биопсия почек для определения морфологической формы хронического гломерулонефрита, что необходимо для адекватного выбора тактики лечения.
Противопоказания для проведения биопсии почки:
- наличие единственной функционирующей почки;
- гипокоагуляция;
- повышение венозного давления в большом круге кровообращения - при правожелудочковой недостаточности;
- подозрение на тромбоз почечных вен;
- гидро- и пионефроз;
- поликистоз почек;
- аневризма почечной артерии;
- нарушения сознания;
- подозрение на злокачественное новообразование.
Как и в других разделах медицины, диагностический поиск в нефрологии восходит от неинвазивных методов к инвазивным. Также важно определить, первичны или вторичны изменения почек.
Дифференциальная диагностика хронического гломерулонефрита у детей и взрослых
Хронический гломерулонефрит необходимо дифференцировать в первую очередь с симптомами хронического пиелонефрита, острого гломерулонефрита, нефропатией беременных, хроническими тубулоинтерстициальными нефритами, алкогольным поражением почек, амилоидозом и диабетической нефропатией, а также поражением почек при диффузных заболеваниях соединительной ткани (в первую очередь СКВ) и системных васкулитах, тромбозах почечных вен и нижней полой вены.
Для хронического пиелонефрита характерны симптомы - асимметрия поражения, изменения чашечно-лоханочной системы, обострения с лихорадкой и ознобами, бактериурия, нейтрофилурия (при гломерулонефрите в осадке мочи - лимфоциты, тогда как микробная флора отсутствует).
При остром гломерулонефрите часто выявляют связь с перенесённой стрептококковой инфекцией, однако, в отличие от IgA-нефропатии, экспозиция составляет 10-14 дней. Характерны острое начало и спонтанное выздоровление. Обычно болеют дети и молодые люди.
Хронические тубулоинтерстициальные нефриты проявляются симптомами - нарушениями канальцевых функций: протеинурией (не достигающей значений, характерных для нефротического синдрома), полиурией, снижением относительной плотности и нарушениями ацидификации (кислотности) мочи, гиперпротеинемией и т.д.
При подозрении на симптомы амилоидоза большое значение имеет выявление фоновой патологии (признаки хронического воспаления, миеломной болезни, признаков средиземноморской семейной лихорадки). Сохранение при ХПН нормального или увеличенного размера почек и нефротического синдрома увеличивает вероятность амилоидоза (а также диабетической нефропатии). Решающее значение имеет биопсия тканей (выявление амилоида).
При наличии у больного симптомов сахарного диабета или признаков его осложнений (например, диабетической ретинопатии), скудных изменениях мочевого осадка, нормальных или слегка увеличенных в размерах почек диагноз диабетической нефропатии высоковероятен даже без проведения пункционной биопсии почек.
Признаки нефропатии беременных
Особенностью симптомов алкогольной нефропатии выступает стойкая безболевая микрогематурия в сочетании с минимальной или умеренной протеинурией. Характерны стойкое повышение содержания IgA в крови и гиперурикемия.
Выявление признаков системного заболевания (суставной и кожный синдромы, LE-клетки, гипергаммаглобулинемия, аутоантитела, например AT к компонентам цитоплазмы нейтрофилов) позволяет рассматривать поражение почек как проявление СКВ (волчаночный нефрит), васкулитов.
Синдромная диагностика хронического гломерулонефрита у детей и взрослых
Нефротический симптом наиболее часто отмечают при гломерулонефрите с минимальными изменениями клубочков, мембранозном гломерулонефрите (как первичном, так и вторичном), фокально-сегментарном гломерулосклерозе, диабетическом гломерулосклерозе, амилоидозе почек.
Симптомы артериальной гипертензии
Артериальная гипертензия в сочетании с протеинурией и минимальными изменениями мочевого осадка возникает, помимо хронического гломерулонефрита, при диабетической нефропатии, поражении почек при гипертонической болезни. При последней артериальная гипертензия значительно опережает появление почечной симптоматики; чаще, чем при гломерулонефритах, регистрируют гипертонические кризы.
Признаки мочевого синдрома
Мочевой синдром обычно складывается из симптомов гематурии, протеинурии, лимфоцитурии, цилиндрурии и их сочетаний.
Гематурия. Исходя из перечисленных причин, изолированная гематурия - показание к проведению экскреторой внутривенной урографии, цистоскопии и селективной ангиографии. При большинстве нефрологических заболеваний гематурия сочетается с протеинурией.
Протеинурия может быть связана с воспалительным (гломерулонефриты) или невоспалительным (диабетическая нефропатия, амилоидоз) поражением клубочков или тубулоинтерстициальными поражениями. В последнем случае протеинурия никогда не бывает массивной. Существует и доброкачественная протеинурия (возникает при лихорадочной реакции, переохлаждении, эмоциональном стрессе; сопровождает сердечную недостаточность и синдром обструктивного ночного апноэ). Термин "доброкачественная" отражает благоприятный прогноз в отношении функций почек. Ортостатическая протеинурия возникает только в вертикальном положении; её обычно наблюдают у подростков, она может быть постоянной или периодической, имеет благоприятный прогноз.
Лейкоцитурия при гломерулонефритах чаще носит характер лимфоцитурии (более 20% лейкоцитов мочевого осадка - лимфоциты).

