Случайно попавшие (во время еды или игры) в верхние отделы дыхательных путей мелкие предметы, вызывающие нарушение дыхания и формирование воспалительного процесса - это инородные тела в дыхательных путях. Из этой статьи вы узнаете основные признаки инородного тела в дыхательных путях, а также о том, как оказать помощь при инородном теле дыхательных путей у ребенка.

Попадание инородного тела в дыхательные пути
Чаще всего попадание инородного тела в дыхательные пути происходит от 1,5 до 3-х лет. В этом возрасте ребенок активно начинает познавать окружающий мир: тянет в рот все, что попало. Этот возраст еще характерен тем, что малыш учится правильно жевать и глотать твердую пищу. Учится сам, на основе собственных ощущений. Учится на уровне подсознания. И, разумеется, не сразу у него все получается. Именно в этом возрасте максимальна опасность попадания мелких предметов в дыхательные пути. Плохо еще и то, что ребенок не всегда может сказать, что именно с ним произошло. Иногда инородные тела в дыхательных путях выявляются слишком поздно.
Следует знать, что инородное тело в дыхательных путях у ребенка - страшная и опасная патология. Многие дети стали инвалидами, многие перенесли тяжелейшие манипуляции и операции из-за оплошности и невнимательности родителей. Бывают и смертельные исходы, если случайно попало инородное тело в дыхательные пути.
Советуем вам запомнить важное правило: нельзя давать детям младше 3 - 4 лет мелкие игрушки и продукты (орехи, горох и т. п.), которые они могли бы вдохнуть. Будьте осторожны! Не рискуйте жизнью и здоровьем собственных детей!
Бронхоскопия у детей при инородном теле
Бронхоскопия показана в случае появления у ребенка таких симптомов и признаков: острого возникновения асфиксии, выраженной одышки, обширного ателектаза необходима экстренная бронхоскопия.
Помощь при инородном теле должна проводиться в специализированном отделении, где есть врачи, владеющие трахеобронхоскопией. Инородные тела трахеи и бронхов удаляют при помощи эндоскопических щипцов. Дальнейшее лечение (антибиотики, ФЗТ, массаж) зависит от характера и выраженности воспалительного процесса в бронхах. Иногда при длительно стоящих инородных телах с развитием осложнений (бронхоэктазы, фиброз, кровотечение и т. д.) приходится прибегать к оперативному лечению.
Помощь при инородном теле в дыхательных путях
Признаки инородных тел в дыхательных путях обнаруживают у малышей 2 – 4 лет. Это, вероятно, обусловлено проблемами развития и ухода за ребенком, а также присущим им любопытством. В указанной возрастной группе их часто обнаруживают у детей в полости носа и уха. Вдыхание не характерно для детей до 6 мес., хотя может произойти в любом возрасте.
Удаление инородного тела из дыхательных путей
Инородные тела бывают разные, и не все операции по их удалению одинаково выполняются. Решение принимается во многих случаях под влиянием местных схем ведения и принятой практики.
Эзофагоскопия эффективна для оказания помощи практически при всех типах попадания в организм ребенка инородных тел, и осложнения ее редки. Альтернативой служит гибкая эндоскопия, с помощью которой можно удалить некоторые тела без обязательной общей анестезии.
Если инородное тело перекрыло дыхательные пути полностью, у ребенка выражены такие признаки: он начинает хватать воздух ртом, задыхаться, не может говорить и кричать, теряет сознание, кожа синеет. Если в дыхательные пути попало инородное тело необходимо срочно вызвать Скорую помощь.
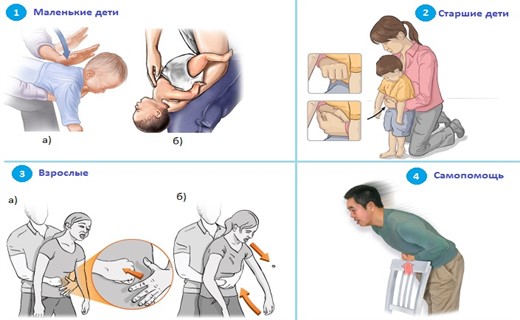
- Пока она не приехала, возьмите ребенка за ножки, поднимите вниз головой, потрясите и похлопайте ладонями по спине между лопаток.
- Если помощь при инородном теле не помогает, уложите его на спину, встаньте рядом на колени, положите руку между пупком и углом между реберными дугами, сверху на нее другую руку и 6 - 10 раз толчкообразно сильно нажмите на живот по диагонали вверх к диафрагме. Если ребенок совсем маленький, на живот помещают указательный или средний палец. Затем можно попытаться поднять ребенка вниз головой и похлопать по спине.
Иногда застрявшие в пищеводе монеты выходят самостоятельно (более 30%). Имеет смысл наблюдать за ребенком, если монетка застряла незадолго (менее чем за сутки) до поступления в больницу и не вызывает дискомфорта. Здесь необходим тщательный динамический контроль. В большинстве случаев проглатывание небольших острых предметов обходится без симптомов и осложнений (к ним относятся гвозди, булавки, кнопки, скрепки). Нужно опасаться швейных иголок, т.к. они могут вызывать перфорацию кишечника. Предметы длиннее 4 – 5 см могут не миновать беспрепятственно узкие изгибы желудочно-кишечного тракта; в этих случаях необходима консультация специалиста.
Аспирация инородных тел
При попадании предмета в бронх или более мелкие воздухоносные пути, у детей отмечаются кашель, ослабление дыхательных шумов и впервые возникшее свистящее дыхание. Эта классическая триада отмечается только у 33% детей, аспирировавших предмет. Чем дольше предметы остаются на месте, тем более вероятно наличие триады симптомов, но даже при существенно поздней диагностике она развивается у 50% детей.
Аспирированные инородные предметы разнообразны, среди них преобладают продукты: орехи (арахис), яблоки, морковь, семечки, попкорн. У детей, которые вдохнули предмет, наблюдаются признаки выраженного стеноза верхних дыхательных путей: приступы удушья с удлиненным вдохом, с периодически сильным кашлем и цианозом лица вплоть до молниеносной асфиксии, ослабление дыхательных шумов, стридор, свистящее дыхание, ощущение предмета, хрипы. При наличии подвижного тела в трахее во время крика и кашля иногда удается услышать хлопающий звук.
Первая помощь при попадании инородных тел
При попадании предметов или игрушки в устье гортани, и нарастающей асфиксии, угрожающей жизни ребенка, необходимо попытаться срочно извлечь его, чтобы предотвратить возможный фатальный исход:
- если ребенок без сознания и не дышит – попытаться освободить дыхательные пути;
- если ребенок в сознании – успокоить его и уговорить, не сдерживать кашель;
- как можно быстрее вызвать реанимационную бригаду для проведения лечения.
Активные вмешательства предпринимаются, когда кашель становится слабым, усиливается или ребенок теряет сознание. В качестве первой помощи рекомендуются следующие приемы.
Помощь при попадании инородных тел детям до 1 года
- Ребенка положить животом на предплечье левой руки, лицом вниз (предплечье опускают вниз на 60°, поддерживая подбородок и спину). Нанести ребром ладони правой руки до 5 ударов между лопатками. Проверить наличие предметов в ротовой полости и удалить их.
- Если нет результатов, перевернуть ребенка в положение на спине (головой вниз), положив ребенка на свои руки или колени. Произвести 5 толчков в грудную клетку на уровне нижней трети грудины на один палец ниже сосков. Не нажимать на живот! Если инородное тело видно – его извлекают.
- Если обструкция не устранена, вновь попытаться открыть дыхательные пути (подняв подбородок и запрокинув голову ребенка) и провести ИВЛ. В случае если помощь при инородном теле в дыхательных путях была безуспешна, нужно повторить приемы до прибытия бригады Скорой помощи.
Помощь при попадании инородных тел детям старше 1 года
- Для оказания первой помощи нужно выполнить прием Геймлиха: находясь сзади сидящего или стоящего ребенка, обхватить его руками вокруг талии, надавить на живот (по средней линии живота между пупком и мечевидным отростком) и произвести резкий толчок вверх до 5 раз с интервалом в 3 сек. Если больной без сознания и лежит на боку, врач устанавливает на его эпигастральную область ладонь своей левой руки и кулаком правой руки наносит короткие повторные удары (5 – 8 раз) под углом 45° в сторону диафрагмы. При выполнении этого приема возможны осложнения: перфорация или разрыв органов брюшной и грудной полостей, регургитация желудочного содержимого.
- Осмотреть ротовую полость, и если предмет или игрушку видно – его извлекают.
- При отсутствии эффекта повторять приемы до прибытия бригады «скорой». Из-за риска усугубления обструкции пальцевое удаление инородного тела вслепую у детей противопоказано!
Если инородное тело в дыхательных путях у ребенка не обнаружено: решение вопроса о проведении трахеотомии или интубации трахеи, госпитализация срочная в оториноларингологическое или хирургическое отделение.
При попадании в бронхи – срочная госпитализация для проведения лечения - бронхоскопии. При транспортировке больного успокоить, придать возвышенное положение, проводить оксигенотерапию.

Помощь при инородном теле в бронхах
Признаки инородного тела у ребенка
В тот момент, когда ребенок по неосторожности вдыхает инородное тело, возникает приступ мучительного кашля; может в это время быть и рвота. В том случае, если остался просвет между стенкой дыхательных путей и инородным телом, угрозы моментальной гибели нет. Следует в срочном порядке доставить пострадавшего в больницу.
Неотложная помощь при инородном теле в бронхах
- Если возникает удушье, требуется предпринять действия, направленные на то, чтобы сдвинуть инородное тело с места, которое оно заняло: наклонить ребенка корпусом вниз, несколько раз ударить рукой между лопатками, резко тело потрясти.
- Маленького мальчика или девочку можно перевернуть вниз головой, потрясти его, удерживая за ноги; некоторые инородные тела - вроде металлического или стеклянного шарика - могут от этих действий выпасть.
Даже если инородное тело удалось извлечь, следует вызвать врача «скорой помощи» или доставить детей в больницу.
Помощь при инородном теле в трахее
Состояние больных при инородных телах, фиксированных в трахее, бывает очень тяжёлым. Дыхание учащено и затруднено, наблюдается втяжение уступчивых мест грудной клетки, выражен акроцианоз. Ребёнок старается занять положение, в котором ему легче дышать. Голос обычно чистый. При перкуссии отмечается коробочный звук над всей поверхностью лёгких.
Баллотирующие инородные тела в трахеи у детей
Баллотирующие инородные тела представляют большую опасность для жизни. Большинство баллотирующих инородных тел дыхательных путей имеют гладкую поверхность, как, например, семена арбуза, подсолнуха, кукурузы, гороха и др.
Такие предметы при кашле, смехе, беспокойстве легко перемещаются в трахеобронхиальном дереве. Током воздуха инородные тела подбрасываются к голосовой щели, раздражают истинные голосовые связки, которые мгновенно смыкаются. В этот момент слышится звук хлопанья инородного тела о сомкнутые связки. Этот звук можно сравнить со звуком хлопанья в ладоши, причём он довольно сильный и слышен на расстоянии. Иногда баллотирующее инородное тело может ущемиться в голосовой щели и вызвать приступ удушья. При длительном спазме голосовых связок возможен летальный исход.
Чем опасны баллотирующие инородные тела в трахеи?
Коварность баллотирующих инородных тел заключается в том, что в момент аспирации больной испытывает в большинстве случаев кратковременный приступ удушья, а затем на некоторое время его состояние становится как бы удовлетворительным.
Несмотря на яркую симптоматику, указывающую на вероятность аспирация инородного тела, диагностика бывает затруднена, так как при большинстве балотирующих инородных тел физикальные данные минимальны.
Баллотирующие инородные тела опасны также и тем, что, попадая то в левый, то в правый бронх, могут вызывать рефлекторный спазм мельчайших бранхиол. Это сразу ухудшает состояние больного. Дыхание становится частым, поверхностным, без резкого втяжения уступчивых мест грудной клетки, выраженным цианозом видимых слизистых оболочек и акроцианозом.
Большую опасность представляют инородные тела, фиксированные в области бифуркации трахеи. При дыхании они могут смещаться в ту или иную сторону и закрывать вход в основной бронх, вызывая его полную обтурацию с развитием ателектаза всего лёгкого. Состояние больного в таком случае ухудшается, одышка и цианоз нарастают.
При формировании клапанного стеноза трахеи или главного бронха возможна развитие обтурационной эмфиземы соответственно легких или легкого.
Диагностика инородных тел в трахее
Рентгенологическое обследование грудной клетки, которое должно всегда предшествовать бронхоскопическому, подтверждает эмфизематозность лёгочных полей, возникшую из-за нарушения проходимости трахеи с клапанным механизмом. При клапанном механизме нарушения проходимости главного бронха эмфизематозные изменения наблюдаются в соответствующем легком.
Симптомы инородного тела в дыхательных путях
Кашель во время еды или игры, свистящее дыхание, цианоз кожных покровов, одышка и т. д. Могут присутствовать как все эти признаки в дыхательных путях, так и каждый из них в отдельности. Обычно родители четко связывают появление этих симптомов с едой или игрой с мелкими игрушками. Но иногда, особенно когда ребенок остается без присмотра, этой связи можно и не установить. Тогда диагностика особенно затруднительна. Иногда они могут никак себя не проявлять.
Признаки попадания инородного тела в дыхательные пути
Клиническая картина зависит от размера и расположения тела. Само попадание постороннего предмета в дыхательные пути сопровождается такими симптомами: приступом кашля, нарушением дыхания. При локализации его в гортани возникают приступы спазматического кашля, инспираторная одышка. Инородные тела трахеи обычно баллотируют, т.е. перемещаются в пространстве между голосовыми связками и бифуркацией, также вызывая приступы кашля и инспираторной одышки. При попадании в бронхи кашель может полностью прекратиться.
Если не удалось выкашлянуть или удалить инородное тело, формируется воспалительный процесс в нижележащих отделах бронхиального дерева: появляются влажный кашель, лихорадка.
При наличии полной обтурации и ателектаза при исследовании определяют локальное укорочение перкуторного звука, а при рентгенологическом исследовании - смещение средостения в сторону поражения. При неполной обтурации возникающий вентильный механизм приводит к вздутию лёгкого на стороне поражения с ослаблением дыхания и смещением средостения в сторону здорового лёгкого.

Какие инородные тела попадают в дыхательные пути? Попадающие предметы весьма разнообразны. Они могут быть органического (семечки, колоски различных трав, скорлупа орехов, горох и т.п.) или неорганического происхождения (металлические и пластиковые детали игрушек, ручек, кусочки фольги, облатки от таблеток, мелкие монетки и др.). Чаще всего попадают в правое лёгкое (правый главный бронх шире и отходит от бифуркации трахеи в вертикальном направлении).
Как заподозрить инородное тело в дыхательных путях у ребенка? Почти во всех случаях бронхоскопически подтвержденной аспирации в анамнезе имеется эпизод удушья. Если у ребенка внезапно появляются респираторные признаки или свистящее дыхание, нужно задать вопрос относительно недавних эпизодов удушья (особенно во время употребления орешков, моркови, попкорна), что позволяет выявить почти все случаи аспирации.
Аспирации способствуют особенности системы дыхания у детей раннего возраста: узость просвета дыхательных путей, дискоординированная работа мышц, сниженный кашлевой рефлекс. Вокруг инородного тела разрастаются грануляции, приводящие к обтурации бронха. Полная обтурация бронха приводит к развитию ателектаза и ателектатической пневмонии, нередко с последующим формированием хронического бронхолёгочного процесса.
Где можно обнаружить инородные тела в организме? Почти везде. Различные мелкие предметы дети обычно берут в рот (с дальнейшим проглатыванием или вдыханием) или засовывают их в нос, уши. Менее часто предметы оказываются во влагалище, прямой кишке или уретре. Нередко они попадают и в дыхательные пути.
Наибольшее количество предметов (60 – 70%) находится в пищеводе на уровне входа пищевода в грудную полость, в месте расположения перстне-глоточной мышцы. Остальное приходится на долю нижнего сфинктера пищевода на уровне дуги аорты. У малышей с врожденными аномалиями или приобретенными структурами пищевода в анамнезе предметы (обычно съеденные куски мяса) застревают в месте сужения.
Какие инородные тела чаще всего попадают в организм ребенка? Наиболее часто в пищевод попадают монетки и рыбные косточки. Если оно попало в желудок, оно чаще всего благополучно проходит через кишечник и выделяется с калом. В данном случае полезно дать ребенку кашу, хлеб или картофельное пюре. Тогда проглоченный предмет окутывается пищей и, не повреждая стенки пищеварительного тракта, легко выходит наружу. Необходимо просматривать испражнения ребенка, чтобы убедиться, что инородное тело вышло. Если же оно не обнаружено, необходимо повторно сделать рентгеновские снимки. Небольшие предметы (монетки) обычно проходят оставшийся участок желудочно-кишечного тракта без осложнений в последующие 3 – 8 дней.
Как понять, что у ребенка внутри инородное тело? Если ребенок жалуется на такие признаки: боли в груди, затруднение глотания, слюнотечение, это свидетельствует о том, что что-то застряло в пищеводе. В этом случае ребенок должен быть срочно отправлен в хирургическое отделение для лечения.
Чем опасны инородные тела в детских дыхательных путях?
- В дыхательных путях они могут находиться где угодно - в носовых ходах, гортани, трахее, бронхах, в ткани самого легкого, в плевральной полости. По локализации самое опасное место - гортань и трахея. Инородные тела в этой области могут полностью перекрыть доступ воздуха. Если не оказать немедленную помощь, то смерть наступает за 1 -2 минуты.
- Инородные тела в главных и долевых бронхах опасны. Если они закупоривают просвет бронха по типу «клапана», то развивается синдром внутригрудного напряжения, приводящий к очень серьезным нарушениям дыхания и кровообращения.
- Инородные тела мелких бронхов могут вообще никак себя не проявлять в первое время. Они не вызывают выраженных дыхательных расстройств и никак не влияют на самочувствие ребенка. Но спустя некоторое время (дни, недели, а иногда - месяцы и годы) в этом месте развивается гнойный процесс, ведущий к образованию бронхоэктазов или развитию легочного кровотечения.
- Инородные тела трахеи опасны еще и тем, что при ударе ими снизу по голосовым связкам возникает стойкий ларингоспазм, приводящий к практически полному закрытию просвета гортани.
- Длительно стоящие предметы вызывают хроническое воспаление, приводящее к развитию бронхоэктазов, фиброза или к возникновению легочного кровотечения. Все эти осложнения лечат только оперативно. Иногда происходит проникновение в плевральную полость (чаще всего это колоски злаковых растений), вследствие чего может возникнуть пиоторакс и/или пиопневмоторакс.
Диагностика инородного тела в дыхательных путях
Единственный решающий метод диагностики – это бронхоскопия. В редких (менее 15%) случаях диагноз ставится при обзорной рентгенографии.
Наибольшую опасность при аспирации представляют пищевые продукты, содержащие масло или жир, поскольку могут способствовать развитию химического пневмонита. Острые предметы встречаются редко.
Инструментальные исследования инородного тела
Почти все инородные тела рентгенонегативны, у больного можно обнаружить ателектаз, смещение средостения в сторону поражения при полной или в противоположную сторону при неполной обтурации бронха, эмфизему. При бронхоскопии удаётся визуализировать не всегда. Чаще обнаруживают грануляции, нередко кровоточащие, отёчную слизистую оболочку, гнойный эндобронхит.
Восстановление проходимости дыхательных путей
Ребенка укладывают на жесткое основание в положении лежа на спине. Если помощь оказывают пострадавшему, лежащему в положении лицом вниз, то при повороте его головы необходимо поддерживать ее на одной линии с телом во избежание усугубления возможной травмы шейного отдела позвоночника. Затем очищают полость рта и глотку от инородных тел, слизи, рвотных масс, сгустков крови, сломанных зубов.
Ведущей причиной нарушения проходимости дыхательных путей у детей в терминальном состоянии является обтурация гипофарингеальной области корнем языка: лишенные тонуса мышцы языка и шеи не могут поднять корень языка над стенкой глотки. При отсутствии подозрения на травму в шейном отделе позвоночника для ликвидации обтурации гипофарингеальной области языком и восстановления проходимости дыхательных путей выполняют тройной прием Сафара: переразгибают голову в шейном отделе позвоночника (уже только одна эта манипуляция позволяет ликвидировать обтурацию дыхательных путей примерно у 80% детей), выдвигают вперед нижнюю челюсть, открывают рот. Происходит натяжение тканей между нижней челюстью и гортанью, а корень языка отходит назад от задней стенки глотки.
Оказывающий помощь располагается у головы пациента справа или слева, одну руку кладет на лоб ребенка, другой охватывает нижнюю челюсть. Обоюдными усилиями рук переразгибает голову в шейно-затылочном сочленении. Рукой в области тела нижней челюсти выводит челюсть кверху и приоткрывает ротовую полость.
Как проводится восстановление проходимости дыхательных путей у детей?
Оказывающий помощь располагается у головы ребенка со стороны затылка, охватывает нижнюю челюсть 2 – 5 пальцами обеих рук, выдвигает нижнюю челюсть и переразгибает голову в шейном отделе позвоночника, давлением больших пальцев, которые кладет на подбородок, приоткрывает рот. Такой способ более удобен для пациентов с сохраненным самостоятельным дыханием, но малопригоден для последующего поддержания проходимости дыхательных путей в случае потребности в ИВЛ изо рта в рот или изо рта в нос.
При предположительном диагнозе перелома или вывиха в шейном отделе позвоночника разгибание в атлантозатылочном суставе недопустимо. Поскольку у пациента в терминальном состоянии диагноз травмы в шейном отделе установить очень сложно, приходится ориентироваться на ситуационный диагноз. Травма в шейном отделе позвоночника вероятна при развитии терминального состояния после ныряния, при ДТП, при падении с высоты. В таких случаях, человек, оказывающий помощь, лишь выдвигает нижнюю челюсть. Если есть помощник, то он располагает руки на теменных буграх пострадавшего ребенка и стабилизирует шейный отдел позвоночника.
После восстановления проходимости дыхательных путей оценивают способность ребенка к самостоятельному дыханию
Для этого, наклонившись к телу маленького пациента в области головного конца, зрительно контролируют экскурсию грудной клетки, а щекой и ухом регистрируют прохождение воздушного потока через дыхательные пути больного. На эту процедуру должно быть затрачено не более 3 – 5 сек.
Если сохранены самостоятельное дыхание (после восстановления проходимости дыхательных путей появляется экскурсия грудной клетки и передней стенки брюшной полости, ощущается движение воздушного потока через дыхательные пути пациента во время вдоха и выдоха) и деятельность сердца, то проходимость дыхательных путей поддерживают одним из вышеприведенных приемов, а детям старшего возраста и взрослым можно придать устойчивое положение на боку. Такое положение достигается путем поворота пациента на бок, сгибания его ноги, оказавшейся внизу, и заведения руки за спину, а также помещением кисти, оказывающейся сверху, под подбородок для удержания головы пострадавшего в запрокинутом положении.
Если же самостоятельное дыхание после восстановления проходимости дыхательных путей отсутствует, необходимо приступить к искусственной вентиляции легких.
Профилактика инородного тела в дыхательных путях
Ребенок может поперхнуться и во время еды (арахис, кукурузные хлопья, горошинки, карамель, орехи, откушенные кусочки яблока или моркови). Может это произойти и во время приема лекарств, поэтому ни в коем случае нельзя давать неизмельченные драже, таблетки или капсулы. Не следует кормить ребенка там, где он играет, так как при этом всегда есть риск того, что останутся незамеченными осколки случайно разбитой посуды или кусочки пищи.
Мелкие предметы опасны не только тем, что ребенок может их вдохнуть, но и тем, что он может их проглотить. Самые мелкие и гладкие предметы обычно не причиняют особых хлопот и выходят наружу естественным путем со стулом ребенка. Более крупные предметы могут застрять в пищеводе или желудке или закрыть просвет кишечника. Острые предметы (канцелярские кнопки, скрепки, иголки, булавки, кости, спички, осколки стекла) могут воткнуться в зев, миндалины, пищевод, стенки желудка или кишечника, что потребует госпитализации ребенка и лечения его в стационаре вплоть до хирургической операции.
Как предупредить удушение ребенка?
Большую опасность представляют для ребенка полиэтиленовые пакеты. Ребенок может прижать эту пленку к лицу или надеть мешок на голову и испугаться либо даже задохнуться.
Ребенок может удушить себя, просунув голову между прутьями кроватки, забора, играя с веревкой или скакалкой. Он может попасть головой в петлю от подвешенной игрушки, поэтому никогда не вешайте игрушки на двойной петле, а только на одинарной. Не ставьте кроватку рядом со шторами, шнурами, занавесями. Рядом с кроваткой и местом игр не должно быть настенных украшений с лентами или узкими длинными полосами.
Доктор Комаровский про инородное тело в дыхательных путях

