Эпидемический паротит (Parotitis epi-demica) - острое инфекционное заболевание, вызываемое вирусом эпидемического паротита, передающееся воздушно-капельным путем и характеризующееся синдромом интоксикации, поражением слюнных желез, центральной нервной системы, частым вовлечением в патологический процесс других органов и систем.
Из этой статьи вы узнаете основные причины и симптомы эпидемического паротита у детей, о том как проводится лечение эпидемического паротита у детей и какие меры профилактики вы можете проводить чтобы оградить своего ребенка от этого заболевания.
Лечение эпидемического паротита у детей
Лечение комплексное, проводится с учетом формы, тяжести и периода болезни, возраста больных и их индивидуальных особенностей.
В домашних условиях показано лечение больных только с изолированным поражением околоушных слюнных желез, протекающим в легкой или среднетяжелой формах. Обязательной госпитализации подлежат дети с тяжелой формой эпидемического паротита, поражением ЦНС, половых желез, сочетанным поражением органов и систем. С целью предупреждения развития паротитного орхита рекомендуется госпитализировать всех мальчиков старше 12 лет. При соблюдении постельного режима частота возникновения орхита резко уменьшается (в 3 раза и более).
Обязательным является соблюдение постельного режима в течение всего острого периода болезни: до 7 дней - при изолированном паротите, не менее 2-х нед. - при серозном менингите (менингоэнцефалите), 7-10 дней - при воспалении яичек.
Питание ребенка определяется его возрастом, выраженностью местных изменений и возможным возникновением панкреатита. Больного следует кормить теплой, жидкой или полужидкой пищей, если обычная вызывает болезненность при жевании. Рекомендуют протертые супы, жидкие каши, картофельное пюре, яблочное пюре, паровые котлеты, куриное мясо, овощные пудинги, фрукты, рыбу. Исключают продукты, оказывающие выраженный сокогонный эффект (соки, сырые овощи), а также кислые, острые и жирные блюда.
С целью предупреждения гингивита и гнойного воспаления околоушных слюнных желез необходимо полоскать рот после еды кипяченой водой или слабым раствором перманганата калия, фурациллина.
Местно на область слюнных желез применяют сухое тепло. Используют шерсть (шерстяной платок, шарф), разогретый песок или разогретую соль, серую вату, электрическую грелку, синий свет, соллюкс, парафиновые аппликации. Местную терапию проводят до исчезновения опухоли. Компрессы противопоказаны.
Средства лечения эпидемического паротита у детей
При легкой и среднетяжелой формах изолированного поражения околоушных слюнных желез назначают: постельный режим, диету, сухое тепло (местно), поливитамины, жаропонижающие препараты (анальгин, парацетамол); по показаниям - десенсибилизирующие средства (кларитин, супрастин, тавегил).
Лечение больных тяжелой формой эпидемического паротита проводят с применением этиотропных средств. При менингитах, менингоэнцефалитах, орхитах используют следующие препараты: рибонуклеазу, интерферон лейкоцитарный человеческий, рекомбинатные интерфероны (реальдирон, реаферон, виферон). Больным с поражением ЦНС проводят также дегидратационную терапию (лазикс, диакарб); назначают препараты, улучшающие трофику головного мозга (пантогам, энцефабол, ноотропил, трентал, инстенон) и рассасывающую (алоэ, лидаза) терапию. По показаниям применяют глюкокортикоидные гормоны (преднизолон 1-2 мг/кг/сутки).
При паротитных орхитах, наряду с этиотропной терапией, используют жаропонижающие средства, проводят дезинтоксикационную терапию (внутривенно капельно 10% раствор глюкозы с аскорбиновой кислотой, гемодез, реополиглюкин), назначают глюкокортикоидные гормоны (преднизолон из расчета 2- 3 мг/кг/сутки).
Местное лечение орхита: приподнятое положение яичек достигается поддерживающей повязкой - суспензорием. В первые 2-3 дня положительный эффект оказывает холод (примочки с холодной водой или пузырь со льдом), затем - тепло на яички (сухая теплая ватная повязка, повязка с мазью Вишневского). Хирургическое лечение (разрез или пункцию белочной оболочки яичка) применяют при тяжелых формах орхита, особенно двухсторонних, при отсутствии эффекта от консервативной терапии. Хирургическое вмешательство способствует быстрому снятию болей и предупреждает развитие атрофии яичек.
При панкреатите назначают спазмолитики (папаверин, но-шпа), ингибиторы протеолитических ферментов (трасилол, контрикал, анипрол), дезинтоксикационную терапию, глюкокортикоиды, ферменты.
Антибиотики назначают при присоединении вторичной бактериальной флоры.
Диспансерное наблюдение. Все реконвалесценты ЭП должны находиться на диспансерном наблюдении в течение 1 мес. в детской поликлинике. Реконвалесцентов нервных форм в течение не менее 2-х лет наблюдает невропатолог и детский инфекционист. Мальчиков, перенесших паротитный орхит, наблюдает эндокринолог и уролог не менее 2-х лет. Реконвалесценты панкреатита в течение 1 года находятся под наблюдением эндокринолога. Дети, перенесшие цистит, наблюдаются нефрологом в течение 1 года.
Препараты для лечения эпидемического паротита
Аконит, Белладонна, Феррум фосфорикум (Aconite, Belladonna, Ferrum phosphoricum) - препараты для лечения эпидемического паротита.
- Эти препараты могут быть эффективными на начальном этапе паротита.
Пилокарпус джаборанди (Pilocarpus jaborandi) - препарат для лечения эпидемического паротита.
- Сухость во рту, которая сопровождается слюнотечением.
Это одно из лучших средств лечения паротита, даже если иные симптомы отсутствуют. Обычно другого лекарства не требуется.
Потенциал и количество доз
По одной дозе препарата Пилокарпус джаборанди-6С каждые 3 часа 3-6 раз.
Лахезис (Lachesis) - препарат для лечения эпидемического паротита.
- Железа увеличилась слева и очень чувствительна к малейшему прикосновению.
Меркуриус вивус (Mercurius vivus) - препарат для лечения эпидемического паротита.
- Очень сильное слюно- и потоотделение.
- Очень неприятный запах изо рта.
Пульсатилла (Pulsatilla) - препарат для лечения эпидемического паротита.
- Увеличение размеров яичек у мальчиков (одного или обоих).
- Ребенку хуже в тепле, лучше в прохладе.
- Ребенок сонливый, не хочет оставаться один.
Рус токсикодендрон (Rhus toxicodendron) - препарат для лечения эпидемического паротита.
- Увеличение левой околоушной железы.
- Прохлада и влажность усиливают симптомы.
- Беспокойство.
Потенциал и количество доз:
По одной дозе 12С каждые 3 часа 3-6 раз.
Осложнения. У мальчиков, достигших периода полового созревания, у взрослых мужчин, ранее не болевших паротитом, может развиться воспаление яичек. Это может сказаться на половой функции, поэтому обратитесь за профессиональной помощью.
Наружная обработка и прочие меры. Давайте ребенку пищу, которую легко жевать, это поможет ослабить боль в области шеи во время принятия пищи.
Профилактика эпидемического паротита у детей
Больного эпидемическим паротитом изолируют до исчезновения клинических признаков (не менее чем на 9 дней от начала болезни).
Дезинфекции после изоляции больного не требуется; достаточно влажной уборки, проветривания.
В детском учреждении объявляют карантин на 21 день. Карантину подлежат не болевшие ранее эпидемическим паротитом и неиммунизированные против данной инфекции дети. При точно установленном сроке контакта с больным ЭП, контактировавшие дети могут первые 9 дней посещать детские учреждения. Дети в возрасте до 10 лет, имевшие контакт в семье, в детское учреждение не допускаются с 10-го по 21-й день с момента изоляции больного. С 10-го дня контакта проводят систематическое медицинское наблюдение для раннего выявления болезни.
В очаге проводят экстренную вакцинацию ЖПВ всех контактных, не привитых и не болевших эпидемическим паротитом (после регистрации первого случая заболевания).
Специфическую профилактику проводят живой паротитной вакциной Л-3 в 12-15 мес; ревакцинацию - в 6 лет. Используют также комбинированную вакцину "MMR" - против эпидемического паротита, кори, краснухи.
Симптомы эпидемического паротита у детей
Инкубационный период эпидемического паротита колеблется от 11 до 21 дня (чаще 15-19 дней).
Типичные формы (с увеличением околоушных слюнных желез) могут быть изолированными, когда имеется только паротит, и комбинированными - сочетанное поражение околоушной слюнной железы и других железистых органов (подчелюстных и подъязычных слюнных желез, поджелудочной железы, половых желез и др.); поражение околоушной слюнной железы и ЦНС; поражение околоушной слюнной железы и других органов и систем.
Поражение околоушных слюнных желез (паротит) - Типичная, изолированная форма.
Начальный период: в ряде случаев может наблюдаться недомогание, вялость, головная боль, нарушение сна (в течение 1-2 дней). Однако чаще заболевание начинается остро с повышения температуры тела.
В период разгара дети предъявляют жалобы на боль при открывании рта, жевании, реже - в области мочки уха, шеи. Появляется увеличение околоушной слюнной железы, а через 1-2 дня обычно увеличивается и другая околоушная слюнная железа. На стороне поражения возникает припухлость впереди уха (вдоль восходящей ветви нижней челюсти), под мочкой уха, сзади ушной раковины, так что мочка уха находится в центре "опухоли". Припухлость тестоватой или эластичной консистенции; кожа напряжена, цвет ее не изменен. Увеличенная околоушная слюнная железа при пальпации безболезненная или умеренно болезненная.
При значительном увеличении околоушной слюнной железы ушная раковина оттесняется вверх и кпереди. Сглаживается конфигурация ретромандибулярной ямки - между ветвью нижней челюсти и сосцевидным отростком. Степень увеличения околоушных слюнных желёз различная - от незаметной при осмотре (определяемой пальпаторно) до значительной с изменением конфигурации лица и шеи. При резком увеличении околоушных слюнных желез может развиться отек подкожной клетчатки, распространяющийся на шею, надключичную и подключичную области.
У больных эпидемическим паротитом определяют "болевые точки Филатова": болезненность при надавливании на козелок, сосцевидный отросток и в области ретромандибулярной ямки. Выявляют также характерные изменения на слизистой оболочке полости рта: отечность и гиперемию вокруг наружного отверстия выводного протока околоушной слюнной железы (симптом Мурсона).
Увеличение пораженных слюнных желез обычно отмечается в течение 5-7 дней, но иногда исчезает через 2-3 дня или сохраняется до 10 дня от начала заболевания.
В период реконвалесценции температура тела нормальная, улучшается самочувствие, восстанавливается функциональная активность слюнных желез (к концу 3-4-й нед.).
У больных типичной формой ЭП возможно поражение других железистых органов - подчелюстных и подъязычных слюнных желез, поджелудочной железы, половых желез (Типичная, комбинированная форма).
Поражение подчелюстных слюнных желез (субмандибулит) чаще бывает двусторонним. Встречается, как правило, в сочетании с поражением околоушных слюнных желез, но иногда может быть единственным проявлением паротитной инфекции. При субмандибулите "опухоль" в виде продолговатого или округлого образования определяется кнутри от края нижней челюсти. Железа тестоватой консистенции, несколько болезненная при пальпации; возможен отек подкожной клетчатки.
Поражение подъязычных слюнных желез (сублингвит) в изолированном виде встречается редко. Обычно бывает в сочетании с паротитом или субмандибулитом. Припухлость и болезненность определяются в подбородочной области и под языком; "опухоль" тестоватой консистенции. При выраженном увеличении подчелюстных и подъязычных слюнных желез возможно развитие отека глотки, гортани, языка.
Поражение поджелудочной железы (панкреатит) встречается у половины больных. У большинства детей развивается одновременно с поражением околоушных слюнных желез, реже - на 1-й нед. болезни и в единичных случаях - на 2-й нед. Возможно развитие панкреатита до увеличения околоушных слюнных желез; крайне редко поражение поджелудочной железы является единственным симптомом болезни. Клинически панкреатит проявляется резкими схваткообразными болями в левом подреберье, нередко опоясывающего характера. Повышается температура тела с возможными колебаниями до 1-1,5° С (сохраняется до 7 дней и более). Почти всегда отмечают тошноту, повторную рвоту, снижение аппетита, икоту, запоры, в редких случаях - поносы. У детей первых 2 лет жизни изменяется характер стула - жидкий, плохо переваренный, с наличием белых комочков. Язык обложен, суховатый. При тяжелых формах отмечается многократная рвота; пульс учащен, артериальное давление снижено, возможно развитие коллаптоидного состояния.
Поражения мужских половых желез (орхит, простатит).
Воспаление яичек (орхит). Частота возникновения орхита у мужчин достигает 68%, у мальчиков дошкольного возраста - 2%. С наступлением периода полового созревания орхиты встречаются чаще: в возрастной группе 11-15 лет - 17%, в 16-17 лет - 34%. Описаны случаи развития паротитного орхита у мальчиков грудного возраста.
Орхит развивается остро, чаще на 3-10-й день болезни. Возможно возникновение орхита на 14-19-й день от начала болезни и даже через 2-5 нед. Орхит может предшествовать увеличению околоушных слюнных желез ("первичный" орхит), развиваться одновременно с паротитом ("сопутствующий" орхит) и быть единственным проявлением болезни ("автономный" орхит). Однако, чаще всего, наряду с поражением яичек, в патологический процесс вовлекаются другие органы и системы (слюнные железы, поджелудочная железа, ЦНС). Орхит может сочетаться с поражением придатков яичек (орхо-эпидидимит). При ЭП наблюдается преимущественно одностороннее поражение семенных желез. Правое яичко вовлекается в процесс чаще, чем левое, что обусловлено особенностями его кровообращения.
При возникновении орхита общее состояние больных резко ухудшается - температура тела повышается до 39-41°С. Температурная кривая приобретает "двугорбый" характер, а при последовательном вовлечении в патологический процесс обоих яичек наблюдается и третий пик температуры. Одновременно появляются боли в тестикулах, иррадиирующие в поясницу, промежность, усиливающиеся при вставании с постели, движениях. В ряде случаев наблюдаются головная боль и рвота. Наряду с симптомами интоксикации развиваются местные признаки орхита - увеличение объема яичка, его болезненность, гиперемия, истончение или отек кожи мошонки. Признаки орхита максимально выражены в течение 3-5 дней, затем постепенно уменьшаются и исчезают.
Поражение предстательной железы (простатит) наблюдается, в основном, у подростков и взрослых. Больной отмечает неприятные ощущения, боли в области промежности, особенно во время испражнений и мочеиспусканий. Увеличение предстательной железы обнаруживают с помощью пальцевого исследования прямой кишки.
Поражение женских половых желез. Оофорит отмечается у девочек в период полового созревания. Воспаление яичников характеризуется остротой процесса, резкой болезненностью в подвздошной области, высокой температурой тела. Обратная динамика, как правило, быстрая (5-7 дней). Исходы оофоритов чаще благоприятные.
Маститы паротитной этиологии встречаются у женщин и мужчин. Отмечается повышение температуры тела, болезненность, уплотнение молочных желез. Процесс ликвидируется быстро - через 3-4 дня; нагноения желез не наблюдается.
Поражение щитовидной железы (тиреоидит) встречается крайне редко. Заболевание протекает с высокой температурой тела, болями в области шеи, потливостью, экзофтальмом.
Поражение слезной железы (дакриоаденит) характеризуется сильной болью в глазах, отечностью век, их болезненностью при пальпации.
У больных типичной формой ЭП часто поражается ЦНС (Типичная, комбинированная форма).
Серозный менингит возникает, как правило, до 6-го дня болезни, может быть единственным проявлением паротитной инфекции. Наиболее часто паротитный менингит возникает у детей в возрасте от 3 до 9 лет.
Начало острое, иногда - внезапное. Отмечают резкое повышение температуры тела, повторную рвоту, не связанную с приемом пищи и не приносящую облегчения; возможны судороги, бред, потеря сознания. Больные жалуются на головную боль, вялость, сонливость, плохой сон, снижение аппетита. Выявляют менингеальные симптомы - ригидность затылочных мышц, симптомы Брудзинского 1, 2,3, симптом Кернига (выражены умеренно или слабо в течение 5-7 дней). Помогает в диагностике спинномозговая пункция: давление ликвора повышено, жидкость прозрачная или опалесцирующая, умеренный плеоцитоз (до 500-1000 клеток в 1 мкл) лимфоцитарного характера (лимфоцитов 96-98%). У большинства больных содержание белка нормальное или умеренно повышено (0,6 г/л), концентрация хлоридов, как правило, в пределах нормы.
Встречаются асимптомные ликвороположительные менингиты, которые чрезвычайно трудны для диагностики.
Менингоэщефалит встречается редко. В типичных случаях он развивается на 6-10-й день заболевания, чаще у детей до 6 лет. В патологический процесс вовлекаются черепные нервы, пирамидная и вестибулярная системы, мозжечок.
Состояние больных крайне тяжелое, отмечаются высокая температура тела, сильная головная боль, многократная рвота, вялость, сонливость, нарушение сознания, бред, тонические и клонические судороги, парезы черепных нервов, конечностей по гемитипу, мозжечковая атаксия.
Поражение герепных нервов (мононевриты) встречается редко, преимущественно у детей старшей возрастной группы. Наиболее распространенными являются поражения VII пары по периферическому типу и VIII пары. При поражении слухового нерва отмечается головокружение, нистагм, шум в ушах, снижение слуха вплоть до глухоты.
Миелиты и энцефаломиелиты появляются чаще на 10-12-й день болезни. Они проявляются спастическим нижним парапарезом (повышение тонуса мышц и сухожильных рефлексов нижних конечностей, клонус стоп, патологические стопные знаки, снижение брюшных рефлексов), недержанием кала и мочи.
Тяжелое поражение нервной системы в виде полирадикулоневрита возникает на 5-7-й день заболевания. Проявляется дистальными вялыми параличами и парезами в сочетании с корешковым болевым синдромом и выпадением чувствительности по дистально-периферическому типу.
Наряду с воспалением околоушной слюнной железы, возможно поражение других органов и систем (Типичная, комбинированная форма).
Поражение дыхательной системы. При паротитной инфекции физикальные изменения в легких скудны. Однако у всех больных при рентгенологическом исследовании выявляют циркуляторно-сосудистые изменения (расширение корней легких, усиление легочного рисунка), перибронхиальные уплотнения легочной ткани. Они возникают с 1 по 15-й день заболевания и сохраняются длительно.
Поражение мочевыделительной системы (уретриты, геморрагические циститы). Изменения в моче чаще определяют у детей дошкольного возраста, в половине случаев - на 1-й нед. болезни. Они возникают остро и проявляются протеинурией, гематурией, лейкоцитурией. Больные жалуются на частые болезненные мочеиспускания, нередко наблюдается макрогематурия. Общая продолжительность поражения мочевыделительной системы не более 1 недели.
Поражение сердечно-сосудистой системы проявляется в виде миокардиодистрофии и реже - миокардита. Признаки миокардита обнаруживают к концу 1-й нед. болезни, через 1,5-2 нед. на электрокардиограмме отмечают улучшение показателей.
В патологический процесс могут вовлекаться: печень, селезенка, орган слуха (лабиринтит, кохлеит), орган зрения (конъюнктивит, склерит, кератит, неврит или паралич зрительного нерва), серозные оболочки суставов.
Изолированное поражение органов и систем наблюдается только в 15% случаев, у 85% пациентов - сочетанное или множественное.
Осложнения эпидемического паротита
Эпидемический паротит редко может вызывать осложнения. В исключительных случаях, особенно если не соблюдается постельный режим, могут возникнуть: воспаление поджелудочной железы, поражение слухового нерва или менингит. У мальчиков свинка может вызвать болезненное воспаление яичек (орхит), которые увеличиваются в размерах. Обычно поражается одно яичко, но может быть и двустороннее поражение. Орхит чаще развивается в конце первой недели от начала заболевания вслед за поражением околоушных желез.
Больные жалуются на озноб, головную боль, боли в мошонке, отдающие в паховую область и усиливающиеся при ходьбе, вновь повышается температура. При осмотре отмечается увеличение яичка в 2 – 3 раза, мошонка растянута, отечна, гиперемирована. При пальпации яичко плотное, резко болезненное, особенно по ходу семенного канатика. Эти явления держатся около недели с полным обратным развитием к концу 2-й недели болезни. В редких случаях может наступить атрофия яичка. При паротитной инфекции описаны случаи поражения предстательной железы (простатит), яичников (оофорит), молочных желез (мастит). Однако наблюдаются они крайне редко.
Панкреатит обычно развивается вслед за поражением слюнных желез. У отдельных больных панкреатит может быть единственным проявлением паротитной инфекции. Диагностика в таких случаях очень сложна. В типичных случаях панкреатит характеризуется выраженными схваткообразными, иногда опоясывающими болями в животе, локализующимися в эпигастральной области или в области пупка. У больных отмечается повторная рвота, тошнота, понижение аппетита, вздутие живота, запор или понос. Повышается температура, появляются озноб, головная боль. Отмечается болезненность живота, иногда напряжение мышц верхней половины живота.
Типичным для этой инфекции считается поражение центральной нервной системы. Это проявляется повышением температуры, головной болью, нарушением сна, слабо выраженными менингеальными симптомами, что свидетельствует о поражении мозговых оболочек. В тяжелых случаях может быть установлен менингоэнцефалит. Для этой инфекции типичен «ползучий» характер.
Серозный менингит встречается довольно часто при этой инфекции, развивается через 3 – 6 дней после появления паротита. Начало его всегда острое, отмечается резкое повышение температуры, головная боль, повторная рвота, часто сонливость, адинамия, иногда галлюцинации, судорожные подергивания, потеря сознания. Необходимо тщательное неврологическое обследование и дальнейшее лечение в условиях неврологического отделения инфекционной больницы.
Причины эпидемического паротита у детей
Исторические данные об эпидемическом паротите
Эпидемический паротит (ЭП) впервые описал и выделил в самостоятельную нозологическую форму за 400 лет до нашей эры Гиппократ. В 1849 г. А. Д. Романовский, анализируя эпидемию эпидемического паротита на Алеутских островах, описал поражение ЦНС. Н. Ф. Филатов, И. В. Троицкий указывали на воспаление половых желез как у мужчин, так и женщин.
Возбудитель эпидемического паротита
Этиология. Возбудителем эпидемического паротита является вирус, - относящийся к семейству Paramyxoviridae. Возбудитель открыт в 1934 г. Johnson и Goodpasture, содержит РНК, неустойчив во внешней среде, чувствителен к нагреванию, высушиванию, воздействию химических, дезинфицирующих средств (при температуре +60° С погибает в течение 5-10 мин, ультрафиолетовом облучении - сразу, в дезинфицирующих растворах - в течение нескольких минут). Вирус не чувствителен к химиопрепаратам и антибиотикам, устойчив к действию низких температур (при -20° С сохраняется 6-8 мес); не летуч - заражение происходит только в пределах комнаты или палаты при непосредственном контакте. По антигенной структуре однороден. Вирус эпидемического паротита может быть обнаружен в слюне, крови, цереброспинальной жидкости, взятой у больного в последние дни инкубационного периода и в первые 3-4 дня от начала болезни.
Источник инфекции
Эпидемиология. Эпидемический паротит (свинка, заушница, паротитная инфекция) - типичная антропонозная инфекция. При искусственном заражении животных экспериментальную инфекцию удалось вызвать у обезьян.
Источником инфекции является больной человек, который заразен с конца инкубационного периода (за 1-2 дня до клинических проявлений) и, особенно, в течение первых 3-5 дней болезни. Заразительность больных эпидемическим паротитом прекращается после 9-го дня болезни. В распространении инфекции большое значение имеют больные атипичными формами. Предполагается существование здоровых вирусоносителей.
Механизм передачи: капельный. Путь передачи - воздушно-капельный. Вирус выделяется во внешнюю среду с капельками слюны, где обнаруживается у всех детей, независимо от локализации патологического процесса.
Контактно-бытовой путь передачи маловероятен и возможен только при непосредственном переносе инфицированных предметов от больного к здоровому (например, игрушек).
Индекс контагиозности - 50-85%.
Заболеваемость регистрируется во всех странах мира как в виде спорадических случаев, так и эпидемических вспышек (в детских коллективах, казармах для новобранцев). Вспышки характеризуются постепенным распространением в течение 2,5-3,5 мес, волнообразным течением.
Возрастная структура. Эпидемический паротит наблюдается в любом возрасте. Наиболее часто болеют дети 7-14 лет; у детей в возрасте до 1 года, особенно первых 6 мес. жизни, эпидемический паротит встречается крайне редко. Лица мужского пола болеют несколько чаще, чем женского.
Сезонность. Заболевания эпидемическим паротитом регистрируются на протяжении всего года, однако в холодный период (осенне-зимний и ранней весной) число случаев возрастает. Это обусловлено активизацией капельного механизма передачи вследствие изменения образа жизни людей и формирования новых коллективов.
Периодичность. Подъем заболеваемости происходит через 3-5 лет и обусловлен увеличением количества восприимчивых лиц.
Иммунитет стойкий, вырабатывается как после манифестных форм, так и атипичных. Повторные заболевания отмечаются не более чем в 3% случаев.
Заражение эпидемическим паротитом
Патогенез. Входные ворота - слизистые оболочки полости рта, носа и глотки. Местом первичной локализации вируса эпидемического паротита являются слюнные железы, возможно, другие железистые органы, ЦНС. Вирус проникает в слюнные железы с током крови, по лимфатическим путям, а также по выводным протокам (стеноновым и др.). В железистом эпителии происходит размножение вируса, после чего он вновь поступает в кровь; со слюной выделяется во внешнюю среду. Вирус поражает железы экзоэпителиального происхождения, различные по функции, но объединенные тождеством анатомического и гистологического строения: слюнные (околоушные, подчелюстные, подъязычные), поджелудочную (внешнесекреторную часть), мужские половые (яички, простату), женские половые (яичники, бартолиновы), молочные, щитовидную, слезные. Следовательно, вирус в процессе эволюции приспособился к эпителию желез, имеющих альвеолярное, альвеолярно-трубчатое и фолликулярное строение.
Длительная циркуляции возбудителя в крови способствует проникновению его через гематоэнцефалический барьер. Исследования цереброспинальной жидкости свидетельствуют о том, что в большинстве случаев имеется поражение ЦНС (даже при отсутствии клинических проявлений).
Патоморфология. В слюнных железах отмечают гиперемию и отек, расширение выводных протоков. При паротитном орхите наблюдают множественные геморрагии, отек интерстициальной ткани и разрушение терминального эпителия, в семенных канальцах - фибрин, лейкоциты, остатки эпителиальных клеток. Дегенеративные изменения сперматогенного эпителия выявляют и у мужчин без клинических признаков вовлечения в патологический процесс тестикул. В придатках яичек воспаляется соединительная ткань, эпителий остается неповрежденным. Менингиты имеют серозный характер, возможно развитие очаговых и диффузных энцефалитов.
Классификация эпидемического паротита
По типу:
Типичные:
- изолированная (паротит);
- комбинированная (паротит + субмандибулит; паротит + орхит; паротит + серозный менингит и др.).
Атипичные:
- изолированная;
- комбинированная (панкреатит + сублингвит; панкреатит + энцефалит и др.);
- стертая;
- бессимптомная.
По тяжести:
Легкая форма.
Среднетяжелая форма.
Тяжелая форма.
Критерии тяжести:
- выраженность синдрома интоксикации;
- выраженность местных изменений.
По течению (по характеру):
Гладкое.
Негладкое:
- с осложнениями;
- с наслоением вторичной инфекции;
- с обострением хронических заболеваний.
Формы эпидемического паротита
Атипичные формы протекают без увеличения околоушных слюнных желез. Они могут быть изолированными (поражается один орган/система) и комбинированными (поражаются два или более органа/системы).
Стертая форма - с эфемерным поражением околоушной слюнной железы (увеличение определяется пальпаторно, быстро исчезает).
Бессимптомная форма - клинические признаки отсутствуют; диагностируется в очагах инфекции по нарастанию титра специфических антител в динамике исследования.
По тяжести выделяют легкие, среднетяжелые и тяжелые формы эпидемического паротита. Изолированное поражение околоушных слюнных желез (паротит) протекает, как правило, в легкой и среднетяжелой форме. Тяжелые формы болезни обусловлены вовлечением в патологический процесс других органов и систем (ЦНС, поджелудочной железы, половых желез).
При легкой форме заболевания симптомы интоксикации выражены незначительно. Общее состояние остается удовлетворительным, температура тела повышается до 37,5-38,5° С. Увеличение околоушных слюнных желез выражено умеренно, отек подкожной клетчатки отсутствует.
Среднетяжелая форма характеризуется выраженными симптомами интоксикации (вялость, нарушение сна, головная боль, рвота), повышением температуры тела до 38,6-39,5° С. Увеличение околоушных слюнных желез выражено, в ряде случаев отмечается незначительная пастозность подкожной клетчатки шеи.
При тяжелой форме симптомы интоксикации резко выражены: сильная головная боль, повторная рвота, бред, галлюцинации, беспокойство, иногда судороги; температура тела достигает высоких цифр (39,6° С и выше). Околоушные слюнные железы значительно увеличены, болезненные при пальпации; отмечается отек подкожной клетчатки шеи.
Течение ЭП (по характеру) может быть гладким и негладким (с осложнениями, наслоением вторичной инфекции, обострением хронических заболеваний).
Исходы. После поражения мужских половых желез возможны следующие неблагоприятные исходы: атрофия яичек, опухоли тестикул, "хронический орхит", гипогонадизм, приапизм (длительная болезненная эрекция полового члена, не связанная с половым возбуждением), бесплодие, импотенция; гинекомастия.
Нарушение сперматогенеза, вплоть до азооспермии, может развиться не только вследствие перенесенного паротитного орхита, но и после эпидемического паротита, протекавшего без клинических симптомов воспаления яичек.
После оофорита возможно развитие бесплодия, ранней менопаузы (преждевременной яичниковой недостаточности), карциномы яичника, атрофии яичников, нарушений менструального цикла, ювенильных маточных кровотечений.
В ряде случаев после поражения поджелудочной железы возникают хронический панкреатит, сахарный диабет, ожирение.
У 70% реконвалесцентов нервных форм эпидемического паротита отмечаются различные нарушения общего состояния (повышенная утомляемость, головные боли, плаксивость, агрессивность, ночные страхи, нарушение сна, снижение успеваемости). Явления церебрастении и неврозов сохраняются от 3 мес до 2 лет и более. В ряде случаев развивается выраженный астено-вегетативный или гипертензионный синдром, энурез, редко - эпилепсия, глухота, слепота.
Осложнения обусловлены наслоением вторичной микробной флоры (пневмонии, отиты, ангины, лимфадениты).
Особенности эпидемического паротита у детей раннего возраста
Дети первого года жизни практически не болеют, в возрасте 2-3 лет ЭП встречается редко. Заболевание протекает не тяжело, обычно в виде изолированного поражения околоушных слюнных желез и реже - подчелюстных и подъязычных. Другие железистые органы и нервная система, как правило, не поражаются.
У женщин, которые во время беременности переносят ЭП, возможны: самопроизвольные аборты, рождение детей с пороками развития, в частности, с первичным фиброэластозом миокарда. Вирус эпидемического паротита может обусловить развитие у плода гидроцефалии.
Диагностика эпидемического паротита у детей
Опорно-диагностические признаки эпидемического паротита:
- контакт с больным эпидемическим паротитом;
- подъем температуры тела;
- жалобы на боль при жевании;
- припухлость в области околоушных слюнных желез;
- болевые точки Филатова;
- симптом Мурсона;
- полиорганность поражения (паротит, субмандибулит, сублингвит, панкреатит, орхит, серозный менингит и др.).
Лабораторная диагностика эпидемического паротита
Используют вирусологический и серологический методы. Выделение вируса из крови, слюны и цереброспинальной жидкости является бесспорным подтверждением диагноза. В реакции торможения гемагглютинации выявляют антитела (антигемагглютинины) к вирусу ЭП. Комплементсвязывающие антитела появляются на 2-5-й день болезни и сохраняются в сыворотке крови длительно, что позволяет использовать РСК как для ранней, так и ретроспективной диагностики. Диагностическим является нарастание титра специфических антител в 4 раза и более. При однократном серологическом обследовании в периоде реконвалесценции диагностическим считается титр 1:80 и более.
Дифференциальная диагностика эпидемического паротита
Поражение околоушных слюнных желез при ЭП необходимо дифференцировать от острых гнойных паротитов, возникающих на фоне какого-либо тяжелого общего заболевания (брюшной тиф, септицемия), или местной гнойной инфекции (некротический или гангренозный стоматит). При гнойных паротитах увеличение околоушных слюнных желез сопровождается резкой болезненностью и значительной плотностью железы. Кожа в области пораженной железы быстро становится гиперемированной, затем появляется флюктуация. В крови наблюдается лейкоцитоз нейтрофильного характера в отличие от лейкопении и лимфоцитоза при ЭП.
Токсические паротиты встречаются редко, как правило, у взрослых и являются профессиональными заболеваниями (при острых отравлениях йодом, ртутью, свинцом). Они характеризуются медленным развитием, при этом, наряду с паротитом, выявляются другие Типичные для отравления поражения (например, темная кайма на слизистой оболочке десен и зубах). Возможно поражение почек, пищеварительного тракта, ЦНС.
Слюнокаменная болезнь развивается вследствие закупорки выводных протоков слюнных желез, встречается чаще у взрослых и детей старше 13 лет, характеризуется постепенным развитием при нормальной температуре тела, имеет рецидивирующее течение. В зависимости от степени закупорки выводного протока размеры слюнной железы меняются - припухлость периодически увеличивается и уменьшается, отмечается перемежающаяся боль ("слюнная колика"). Боль усиливается при приеме пищи. Процесс чаще односторонний, поражение других органов и систем не характерно. Диагноз подтверждают сиалографией с контрастным веществом.
В редких случаях эпидемического паротита необходимо дифференцировать от инородного тела в протоках слюнных желез, актиномикоза слюнных желез, цитомегаловирусной инфекции, синдрома Микулига (наблюдается при лейкемиях, хлороме; у взрослых развивается постепенно, при нормальной температуре тела, двухсторонний).
Субмандибулиты необходимо дифференцировать с лимфаденитом, возникающим при тонзиллитах, периодонтитах. У больных с регионарным лимфаденитом (подчелюстным, переднешейным) определяют отдельные увеличенные лимфатические узлы, болезненные при пальпации. Возможно нагноение лимфатических узлов. Температура тела повышена. В периферической крови определяют нейтрофильный лейкоцитоз, повышенную СОЭ.
В ряде случаев затруднена дифференциальная диагностика между ЭП и периоститом, при котором происходит субпериостальное скопление гноя, в результате чего появляются отечность и инфильтрация в области нижней челюсти. Диагноз периостита подтверждается нахождением болезненного кариозного зуба, припухлостью десны у корня зуба.
Эпидемический паротит иногда приходится дифференцировать с токсической дифтерией зева. Отек при токсической дифтерии зева безболезненный, желеобразной консистенции; кожа над отеком не изменена. Ретромандибулярная ямка остается свободной; при осмотре зева определяют отек мягкого неба, небных миндалин, язычка, распространенные фибринозные налеты.
Поражение подъязычной слюнной железы в ряде случаев необходимо дифференцировать от флегмоны дна полости рта (ангина Людвига). Больные жалуются на боль в горле, усиливающуюся при глотании и разговоре, слабость, недомогание, повышение температуры тела до 38-39,5° С. В подбородочной области появляется инфильтрат, распространяющийся на переднюю, иногда боковую поверхность шеи. Кожа над инфильтратом гиперемирована. Открывание рта резко затруднено, язык приподнят, появляется неприятный гнилостный запах изо рта, глотание почти невозможно. При осмотре отмечают умеренную гиперемию и отечность слизистой оболочки полости рта и небных миндалин, обычно с одной стороны; язык смещен. При пальпации мягких тканей дна полости рта определяется их уплотнение. Общее состояние детей крайне тяжелое. Высока смертность, причиной которой является распространение инфекции по межфасциальным щелям в средостение и полость черепа.
Большие трудности представляет дифференциальный диагноз изолированного серозного менингита паротитной этиологии и серозного менингита другой природы.
Вакцинация против эпидемического паротита
Вирус, возбудитель эпидемического паротита, поражает главным образом железистую ткань (слюнные железы, поджелудочную железу, яички) и нервную систему (возможны менингиты, менингоэнцефалиты, поражение черепных нервов). Вирус широко распространен, а восприимчивость к нему не менее 50%. Это означает, что при отсутствии вакцинопрофилактики половина жителей Земли рано или поздно переносит эпидемический паротит. Чем позже - тем выше вероятность тяжелого течения заболевания.
Летальность при эпидемическом паротите невелика (1 случай на 100000 заболевших), но серьезные последствия совсем не редкость. Возможно необратимое поражение слухового нерва с полной потерей слуха, развитие сахарного диабета в связи с поражением поджелудочной железы и т.д. 25% всех случаев мужского бесплодия обусловлены перенесенным эпидемическим паротитом. Тактика вакцинации практически аналогична той, что реализуется в отношении краснухи, но с одним принципиальным отличием: в подростковом возрасте ревакцинируют не девочек, а мальчиков.
Как проводится вакцинация против эпидемического паротита?
Первичная вакцинация против эпидемического паротита - в возрасте 12-18 месяцев, в 6-7 лет осуществляется первая ревакцинация. Для первичной вакцинации и первой ревакцинации почти всегда применяется комплексная вакцина, наряду с аттенуированным вирусом эпидемического паротита включающая в себя вирусы краснухи и (или) кори. Низкая реактогенность - характерный признак живой ослабленной вакцины для профилактики эпидемического паротита. Совершенно аналогично прививке от краснухи, чем старше вакцинируемый, тем чаще встречаются побочные реакции.
Местные реакции выражены умеренно, а общие возникают на 4-12 день после вакцинации - катаральные явления, повышение температуры тела (редко выше чем 38,5 °С), иногда отмечается непродолжительное (на 2-4 дня) увеличение околоушных слюнных желез. Редким, но серьезным осложнением прививки от паротита является так называемый асептический менингит (воспаление мозговых оболочек, при котором никаких возбудителей выявить не удается). Асептический менингит возникает на 18-34 день после прививки, но его течение благоприятное: все симптомы проходят за неделю без лечения и без каких-либо последствий.
Моновакцины для профилактики эпидемического паротита:
- Вакцина паротитная культуральная живая (ФГУП «НПО «Микроген», Россия);
- Имовакс Орейон (Санофи Пастер, Франция).
Комплексные вакцины
- Вакцина паротитно-коревая культуральная живая (ФГУП «НПО «Микроген», Россия) - вакцина для профилактики кори и паротита;
- Приорикс (ГлаксоСмитКляйн, Великобритания) - вакцина для профилактики кори, краснухи и паротита;
- M-M-R-II (Мерк Шарп Доум, США, Голландия) - вакцина для профилактики кори, краснухи и паротита;
- Тримовакс (Санофи Пастер, Франция) - вакцина для профилактики кори, краснухи и паротита.
Эпидемический паротит (снимка) - вирусное заболевание, вызывающее воспаление слюнных желез по обе стороны нижней челюсти. Поражает в основном детей, благодаря иммунизации заболеваемость снизилась.
Эпидемический паротит - болезнь преимущественно детского возраста, вызывается парамиксовирусом.
Этот вирус может инфицировать практически любой орган, но, как правило, вызывает опухание околоушных желез - пары слюнных желез, расположенных между ухом и углом нижней челюсти.
Заражение свинкой
Хотя свинка обычно протекает в легкой форме, она вызывает неприятные ощущения и даже боль в некоторых частях тела, а в немногочисленных случаях - серьезные осложнения. Перенесшие болезнь приобретают иммунитет, предотвращающий повторные приступы в будущем
Пути передачи болезни
Свинкой чаще всего заболевают в конце зимы или начале весны. Болезнь передастся по воздуху с капельками жидкости из носа или горла больного при кашле или чихании.
Свинка заразна примерно за неделю до начала опухания околоушных желез и в течение двух недель посте этого, наиболее заразна за 2-3 дня до и в течение нескольких дней после появления припухлостей.
Кого поражает болезнь
Свинкой можно заболеть в любом возрасте, но в основном она поражает детей школьного возраста, редко встречается у детей до 2 лет. Могут заболеть и молодые люди.
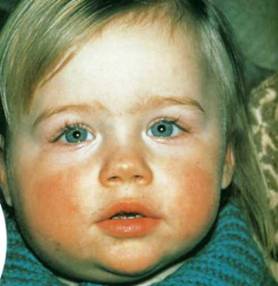
У больных свинкой сильно увеличены околоушные железы, что и является типичным признаком эпидемического паротита
Симптомы эпидемического паротита
Во многих случаях, примерно у 40% пациентов, болезнь не вызывает никаких симптомов и протекает незамеченной.
Опухание околоушных желез
Если симптомы появляются, то в первую очередь начинают опухать околоушные железы, часто сначала с одной стороны, а через несколько дней и с другой. Когда поражены обе железы, щеки обычно становятся слишком округлыми. При сильном опухании желез мочки ушей иногда оттопыриваются, может быть трудно открывать рот.
Кожа над опухшими железами краснеет и становится теплой на ощупь. Кроме того, часто сохнет рот, т. к. блокирован нормальный отток слюны из пораженных желез в рот.
Воспаление околоушных желез (паротит), как правило, вызывает болезненность или сильную боль. Дети жалуются на боль в ушах, а также на боль при еде и питье.
Другие симптомы
Дети, больные свинкой, чувствуют общее недомогание, у них повышена температура, которая, однако, спадает через 3-4 дня. Другие типичные симптомы - головная боль и ухудшение аппетита.
Могут увеличиться также слюнные железы, расположенные под нижней челюстью и называемые подчелюстными железами, но это встречается намного реже, чем опухание околоушных желез. Припухлость железы держится несколько дней, после чего может увеличиться другая железа.

