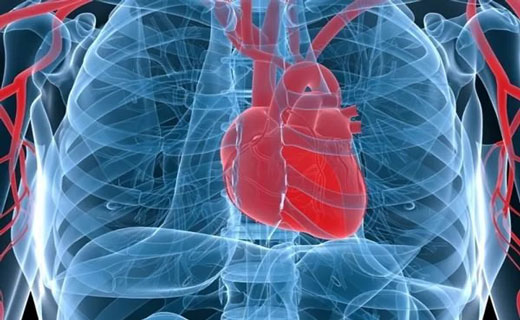
Постинфарктный синдром (синдром Дресслера) наблюдают у 1-3% больных инфарктом миокарда. Классической триадой постинфарктного синдрома считают перикардит, плеврит, пневмонит. В этой статье мы рассмотрим симптомы постинфарктного синдрома и основные признаки постинфарктного синдрома у человека.
Постинфарктный синдром - симптомы и признаки
Патогенез постинфарктного синдрома
В патогенезе существенное значение имеют признаки аутоиммунных реакций. В диагностике помогают рентгенологические и эхокардиографические методы исследования. Продолжительность постинфарктного синдрома от 3 сут до 3 нед. Лечение постинфарктного синдрома заключается в назначении пероральных глюкокортикоидов в средних дозах. Антикоагулянты, если их применяли, необходимо отменить.
Симптомы постинфарктного синдрома
Постинфарктный синдром характеризуется такими симптомами: болью в грудной клетке, лихорадкой, полисерозитом и склонностью к рецидивированию.
Признаки постинфарктного синдрома
Развивается постинфарктный синдром через 2-11 нед от начала инфаркта миокарда (чаще без зубца Q) с появления такого признака: боль в грудной клетке. Затем присоединяется лихорадка до 38-40 °С. В дальнейшем возникают гидроперикард и гидроторакс.
Прогноз постинфарктного синдрома
В среднем около 30% инфарктов миокарда заканчивается летально до госпитализации в течение первого часа с момента появления симптомов. Госпитальная смертность в течение первых 28 дней инфаркта миокарда составляет 13-28%. 4-10% больных умирают в течение 1-го года после инфаркта миокарда (среди лиц старше 65 лет смертность в течение 1-го года составляет 35%). Более благоприятный прогноз у больных при раннем тромболизисе и восстановлении кровотока в артериях, при инфаркте миокарда нижней стенки левого желудочка, сохранённой систолической функции левого желудочка, а также при применении ацетилсалициловой кислоты, /3-адреноблокаторов, ингибиторов АПФ. Менее благоприятен прогноз у больных с несвоевременной (запоздалой) и/или неадекватной реперфузией или при её отсутствии, при снижении сократительной функции миокарда, желудочковых нарушениях ритма сердца, большом размере инфаркта миокарда (сахарный диабет, инфаркт миокарда в анамнезе), переднем инфаркте миокарда, низком исходном АД, наличии отёка лёгких, значительной продолжительности сохранения признаков ишемии миокарда на ЭКГ (подъёме или депрессии сегмента ST), а также у больных пожилого возраста.
Клинический пример синдрома Дресслера
Клинический пример постинфарктного синдрома
Больной Т., 62 лет, около 7 ч утра почувствовал боли за грудиной сжимающего характера с иррадиацией в левую руку и нижнюю челюсть. Через 15 мин боль стала значительно сильнее и распространилась на правую половину грудной клетки. Неоднократный приём нитроглицерина под язык не принёс облегчения. Через 30 мин в связи с сильными болями в грудной клетке была вызвана бригада скорой помощи. На ЭКГ была зафиксирована монофазная кривая в I, 11, aVL, Vi-V6 отведениях. Диагностирован инфаркт миокарда передне-боковой стенки левого желудочка, острейшая стадия. Внутривенно был введён морфин, под язык дано 250 мг ацетилсалициловой кислоты, затем больной был транспортирован в кардиологическое отделение. При осмотре в приёмном отделении: бледность кожных покровов, потливость, АД 90/55 мм рт. ст. (при привычном для данного больного АД 120/80 мм рт. ст.), ЧСС 110 в минуту. При аускультации сердца выслушивались тахикардия, глухие тоны, "ритм галопа". Больной был немедленно госпитализирован.
Во время переноса больного с носилок на постель он внезапно потерял сознание. При присоединении монитора зафиксирована желудочковая тахикардия. В связи с этим была проведена кардиоверсия (разряд 200 Дж), после чего восстановился синусовый ритм с частотой 80 в минуту, нормализовалось АД (120/80 мм рт.ст.). Был установлен носовой катетер для подачи кислорода, начато введение стрептокиназы в дозе 1,5 млн ЕД в/в капельно на 0,9% растворе натрия хлорида (через 2 ч от начала заболевания). Спустя 4 ч подъём сегмента ST сохранялся в отведениях I, II, aVL, Vi-V6 и сформировались патологические зубцы Q в этих же отведениях. Болевой синдром уменьшился, но не исчез, в связи с чем повторно дважды вводили морфин до полного купирования боли. После прекращения введения стрептокиназы подъём сегмента ST стал менее выраженным. В последующем были назначены гепарин в дозе 20000 ЕД в/в капельно со скоростью 1000 ЕД/ч, ацетилсалициловая кислота в дозе 100 мг/сут. В анализах крови через 8 ч от начала заболевания: лейкоцитоз 12 o 109/л, высокая концентрация МВ-изофермента КФК (J20 ЕД/л).
В течение 2 сут больной находился под непрерывным мониторным наблюдением (ЭКГ, АД, ЧСС, ЧДД). Нарушений ритма более не возникало, гемодинамика оставалась стабильной, и больной был переведён в блок интенсивной терапии. В связи с низкой фракцией выброса левого желудочка (по данным эхокардиографии - 38%) на 3-й день от начала заболевания был назначен рамиприл в дозе 2,5 мг/сут. В дальнейшем острый период инфаркта миокарда протекал без осложнений. Через 18 дней больной был направлен в отделение реабилитации, при выписке рекомендован приём 100 мг ацетилсалициловой кислоты в сутки, рамиприла по 5 мг/сут и атенолола в дозе 25 мг/сут.
Заключение
В данном случае наблюдалась типичная клиническая картина, позволившая поставить диагноз инфаркта миокарда: загрудинная боль с обширной иррадиацией, отсутствие эффекта от нитроглицерина, монофазная кривая на ЭКГ. Подтверждением инфаркта миокарда послужили изменения со стороны крови (лейкоцитоз, высокая концентрация МВ-фракции КФК), сохранение изменений на ЭКГ. Острейшая стадия инфаркта миокарда осложнилась кардиогенным шоком (тахикардия, бледность, снижение АД) и серьёзным нарушением ритма сердца - желудочковой тахикардией. Наиболее адекватным методом лечения желудочковой тахикардии в данной ситуации была кардиоверсия. Своевременное вмешательство восстановило синусовый ритм и гемодинамику. Быстрое начало введения стрептокиназы от момента развития заболевания (не позднее 6 ч), по-видимому, позволило предотвратить возможные последующие нарушения ритма и гемодинамики и приостановить дальнейшее увеличение размеров инфаркта миокарда.

